Описание заболевания: гепатит. Причины развития, симптомы и терапия острого гепатита
ГЕПАТИТ
Гепатиты имеют многофакторную природу. Наиболее частая причина острого воспаления печени - вирусный гепатит. Различают первичные гепатиты, главным образом вирусной природы, и вторичные гепатиты, возникающие на фоне инфекционных (сепсис, кишечные инфекции, иерсиниоз, инфекционный мононуклеоз, аденовирусная инфекция и др.) и неинфекционных заболеваний (болезни крови, органов пищеварения, токсикозы беременных и др.). Острый гепатит может возникнуть и в результате токсического воздействия различных лекарственных препаратов (противотуберкулезных - ПАСК, тубазид, фтивазид; цитостатиков - имуран; антигельминтозных - экстракт мужского папоротника и др.), промышленных ядов (фосфор, фосфорорганические инсектициды, тринитротелуол и др.), грибных ядов бледной поганки, сморчков (мускарин, афлотоксин и др.), радиационного поражения.
Поражение печени может возникнуть и при гельминтозах (описторхоз, аскаридоз, эхинококкоз и др.).
Вирусные гепатиты - это группа полиэтиологичных заболеваний, протекающих с преимущественным поражением печени, проявляющихся увеличением ее размеров и нарушением функциональной способности, а также в разной степени выраженностью симптомов интоксикации и в ряде случаев с желтухой.
К настоящему времени известно 7 вирусов, вызывающих поражение печени. В литературе подробно описана клиника заболеваний, обусловленная пятью вирусами (гепатиты А, В, С, Д и Е).
Гепатит А вызывается пикорнавирусом, содержащим РНК. Вирус является цитопатогенным, вызывает деструкцию печеночных клеток. Вирус гепатита А (HAV) относительно устойчив во внешней среде, чувствителен к действию стандартных растворов хлорамина, формалина и ультрафиолетовому облучению, мгновенно погибает при кипячении.
Источником инфекции является больной человек. Особенно опасны больные с бессимптомной и стертой формами болезни.
Наиболее восприимчивый коллектив - люди молодого возраста до 35 лет. На долю детей приходится более 60%, и чаще болеют дети 3-7 лет.
Иммунитет после перенесенного гепатита А стойкий, пожизненный.
Характерны сезонные (осень-зима) подъемы и периодичность заболевания.
Гепатит В - вызывается ДНК-содержащим гепаднавирусом (HBV). Структура вируса включает четыре антигена, из которых три - основные:
1) HBcAg - сердцевидный, ядерный;
2) HBeAg - антиген инфекциозности;
3) HBsAg - поверхностный антиген, образующий наружную оболочку.
Вирус не оказывает прямого цитопатического действия на гепатоциты, а вызывает различные иммунные реакции. Вирус высокоустойчив к действию высокой и низкой температур, выдерживает кипячение в течение 10 минут, устойчив к действию многих химических веществ и ультрафиолетовому облучению.
Источники инфекции: больные острым и хроническим гепатитом В, носители HBsAg.
Восприимчивость к гепатиту В высокая (90 %) от детей до стариков. Заболевание протекает в бессимптомной форме. В результате перенесенного гепатита В формируется стойкий пожизненный иммунитет. Сезонные колебания заболеваемости не характерны.
Гепатит С - вызывается РНК-содержащим вирусом из семейства флавивирусов и имеет семь различных генотипов. Вирус гепатита С (HCV) обладает прямым цитопатическим действием и вызывает иммунопатологические реакции. Менее устойчив к воздействию физико-химических средств, по сравнению с вирусом гепатита В. При кипячении сохраняется в течение двух минут.
Источники инфекции, пути передачи и восприимчивый коллектив не отличаются от таковых при гепатите В. Сезонные колебания заболеваемости также не характерны.
Гепатит Д - вызывается РНК-содержащим вирусом (НДV). Это мелкий вирус не имеет собственной оболочки и использует оболочку вируса гепатита В, его поверхностных антиген. Он не принадлежит ни к одному из известных семейств вирусов. НДV оказывает цитопатическое действие на гепатоциты. НДV способен к репликации только в присутствии HBV, подавляя его активность и способствуя его элиминации, поэтому НДV-инфекция всегда протекает вместе с HBV-инфекцией. НДV стоек к нагреванию, к действию кислот, но инактивируется щелочами и протеазами.
Источники инфекции: больные острым и хроническим гепатитом Д + В, носители НДV.
Основные пути передачи: парентеральный, половой и трансплацентарный.
Восприимчивы - к дельта-инфекции лица не болевшие гепатитом В, а также носители НВV (здоровые носители НВsAg и больные хроническим гепатитом В). Наибольшая восприимчивость отмечается у детей раннего возраста и у людей с хроническим гепатитом В. Сезонность не характерна.
Гепатит Е - вызывается РНК-содержащим вирусом (HEV), относящимся к семейству калицивирусов. Установлено существование двух типов вируса. HEV оказывает цитопатическое действие на гепатоциты. В поражении печени участвуют также иммунные механизмы.
Источник инфекции - больной человек.
Основной путь передачи - фекально-оральный.
Восприимчивый коллектив - основная доля приходится на людей в возрасте от 15 до 40 лет.
Сезонность - осенне-зимняя.
Гепатит F - вызывается вирусом со свойствами аденовируса. Этиология, эпидемиология, патогенез и клиника в настоящее время мало изучены.
Гепатит G - вызывается РНК-содержащим вирусом (HGV), относящимся к семейству флавивирусов. По разным данным имеется 3-5 генотипов НGV. Устойчивость к воздействию химических факторов внешней среды пока еще не изучена.
Источником распространения вируса являются больные острым, хроническим гепатитом G и носители НGV.
Основные пути передачи: парентеральный, половой и трансплацентарный.
Восприимчивость к гепатиту G высокая. Среди наркоманов с парентеральным приемом наркотиков восприимчивость составляет 85,2 %. Сезонность не характерна.
Патогенез
Центральным звеном в патогенезе любого вирусного гепатита является синдром цитолиза. НAV и HEV обладают непосредственным цитопатогенным действием на гепатоциты. При гепатите В, а также гепатитах С и Д цитолитические реакции опосредованы через иммунопатологические процессы (в основном связанные с клеточным звеном иммунитета). Вне зависимости от патогенеза при гепатитах происходит образование свободных радикалов, активация перекисного окисления липидов и повышение проницаемости всех мембран гепатоцитов. В дальнейшем происходит движение биологически активных веществ (ферментов, донаторов энергии, ионов калия и др.) по градиенту концентрации, активация лизосомальных ферментов, нарушение всех видов обмена веществ (белкового, липидного, углеводного, энергетического, пигментного и др.) и процессов детоксикации. Происходит распад гепатоцитов и высвобождение печеночных антигенов. За этим процессом следует стимуляция Т- и В-систем иммунитета с формированием специфической сенсибилизации Т-лимфоцитов к печеночному липопротеину, а также образование противопеченочных аутоантител.
В печени развиваются дистрофические, воспалительные, некротические и пролиферативные процессы, имеющие свои особенности в зависимости от этиологии и формы заболевания. В ряде случаев может развиться холестатический вариант течения гепатита.
Важнейшими клинико-патогенетическими синдромами при гепатитах являются: синдром цитолиза, холестаза, мезенхимально-воспалительный, гепатомегалии, спленомегалии, нарушения белковообразующей функции печени.
Гепатиты А и Е протекают в острой форме, хронизации процесса, как правило, не бывает. Гепатиты В, С и Д протекают в острой и хронической формах и в виде вирусоносительства. Гепатит Д протекает в виде ко- или суперинфекции с НBV-инфекцией.
Элиминация вирусов осуществляется главным образом за счет иммунных механизмов.
Злокачественные (фульминантные) формы гепатитов вызывают НВV, НДV, НСV, НGV и редко НЕV у беременных женщин в третьем триместре. В этих случаях формируется тяжелое поражение печени с массивным некрозом и развитием печеночной комы. Механизмы развития печеночной комы при вирусных гепатитах различны. Выделяют гипериммунную, эндогенную и метаболическую печеночную комы.
В механизме гипериммунной комы главное значение имеет бурное взаимодействие антигенов со специфическими антителами с образованием иммунных комплексов, активация перекисного окисления липидов мембран гепатоцитов, образование биологически активных веществ, развитие ДВС-синдрома, отека и набухания вещества головного мозга.
В механизме эндогенной комы ведущее значение имеют токсические вещества, высвобождающиеся непосредственно из распадающейся печеночной паренхимы.
У больных с хроническим гепатитом и циррозом печени развивается метаболическая кома. Происходит постепенное устранение печени из обмена веществ и в крови накапливаются продукты, образующиеся в ходе обмена веществ и поступающие из кишечника.
При длительности гепатита до 3-х месяцев говорят об остром течении, от 3-х до 6-ти месяцев - о затяжном течении и свыше 6-ти месяцев - о хроническом.
Хронические гепатиты по своей природе разнообразны. 70 % от общего количества больных хронических гепатитов обусловлено вирусами гепатитов В, С, Д и G.
В патогенезе хронических гепатитов выделяют:
I. Дефицит Т-системы иммунитета;
а) снижение уровня Т-лимфоцитов;
б) дисбаланс иммунорегуляции субпопуляций Т-хелперов/Т-супрессоров за счет более значительного снижения функции Т-супрессоров;
в) слабая сенсибилизация к антигенам вируса.
II. Депрессия макрофагов (снижение их функциональной активности).
III. Ослабление синтеза интерферона.
IV. Отсутствие эффективного специфического антителогенеза по отношению к антигенам возбудителя.
V. Воздействие эффекторных клеток на мембраны гепатоцитов с находящимися на них вирусными антигенами, а также печеночно-специфический липопротеин.
VI. Активизация процессов перекисного окисления липидов мембран гепатоцитов и лизосомальных протеаз.
VII. Включение печени в аутоиммунный процесс.
Это хронический вирусные гепатит В,С,Д,G с минимальной или слабо выраженной степенью активности (по приведенной классификации) - это хронический персистирующий вирусный гепатит (ХПГ) возникает в условиях генетически детерминированного слабого иммунного ответа.
Хронический вирусный гепатит В,С,Д,G с умеренно выраженной или выраженной степенью активности (по приведенной классификации) - это хронический агрессивный вирусный гепатит (ХАГ) развивается в условиях резчайшего дисбаланса иммунной регуляции ввиду преимущественного снижения Т-супрессоров при относительно неизмененном уровне Т-хелперов, что приводит к активации В-клеточного звена иммунитета и высокой продукции глобулинов.
Хронические гепатиты В, С и Д иногда протекают по типу холестатического гепатита. Причиной холестаза является нарушение метаболизма холестерина и желчных кислот в печени и нарушение их экскреции, вследствие поражения гепатоцитов и внутрипеченочных желчных ходов.
Стадии болезни
В типичных случаях гепатита принято выделять четыре периода болезни: инкубационный, преджелтушный, желтушный (разгара) и реконвалесценции.
Инкубационный период при гепатите А длится от 10 до 45 дней, гепатите В - 60-180 дней, гепатите С - 15-50 дней, гепатит Д (коинфекция) инфекции - 55-70 дней, (суперинфекция) НДV - 20-50 дней и гепатите Е - 10-60 дней. Этот период протекает без клинических проявлений, однако в конце периода в крови может повышаться активность печеночно-клеточных ферментов (АлАТ, АсАТ и др.).
Преджелтушный период начинается остро с повышения температуры тела до 38-39 о
Печень претерпевает максимальные изменения в преджелтушном периоде. Она увеличивается медленно и пальпируется со 2-3-го дня болезни. В конце этого периода печень становится более плотной и болезненной, возможно увеличение селезенки, отмечаются обесцвечивание кала и потемнение мочи. Продолжительность данного периода составляет 5-12 дней.
Начало желтушного периода при гепатите А сопровождается улучшением состояния больного. В период желтухи симптомы интоксикации практически отсутствуют или слабо выражены.
Желтуха начинается с окраски склер, затем кожи лица, туловища, твердого и мягкого неба, позднее - конечностей. Желтуха нарастает быстро в течение 1-2 дней. Исчезает в обратном порядке. Параллельно с нарастанием желтухи незначительно увеличиваются размеры печени, реже селезенки. Гепатомегалия сохраняется до 4-8 недель (при гепатитах В, С и Д - более длительно). При пальпации печень чувствительная или болезненная, плотноватой консистенции. На протяжении всего желтушного периода сохраняется темная моча. Стул с исчезновением внутрипеченочного холестаза становится окрашенным.
Длительность желтушного периода составляет 5-20 дней, при гепатитах В, С и Д может затягиваться до 1-1,5 месяцев.
Период реконвалесценции характеризуется удовлетворительным состоянием больного. У больных могут сохраняться увеличение печени и содержание ферментов в крови. Продолжительность этого периода 1-3 месяца.
Злокачественные формы гепатитов В, С и Д встречаются почти исключительно у детей первого года жизни. Начальный период болезни обычно соответствует состоянию прекомы, затем следуют периоды, клинически проявляющиеся комой I и комой II.
Прекома - состояние с преобладанием симптомов со стороны центральной нервной системы в виде нарушения сознания, сопора, сонливости, адинамии, заторможенности или возбуждения, судорог, инверсии сна, анорексии, гипергипорефлексии. Для этого состояния характерно повышение температуры тела, рвота, печеночный запах изо рта, уменьшение размеров печени, тахикардия, одышка, снижение диуреза, геморрагический синдром (рвота "кофейной гущей", геморрагические высыпания на коже, кровоточивость из мест инъекций и др.). Продолжительность прекомы с острым течением злокачественной формы составляет 12 часов - 3 суток, а при подостром течении - 2-14 суток.
Кома I характеризуется стойким отсутствием сознания, зрачки у больного сужены, с вялой реакцией на свет, усиливается тремор, учащаются судороги, сохраняются реакция на сильные болевые раздражители. Постоянно отмечается геморрагический синдром, тахикардия, одышка, пастозность тканей, вздутие живота, резкое снижение диуреза, печеночный запах изо рта, печень мягкой консистенции пальпируется у края реберной дуги.
Длительность комы I - 1-2 суток.
Кома II. Отличительными признаками являются полное отсутствие реакции на болевые раздражители, расширение зрачков без реакции на свет, арефлексия, расстройство дыхания по типу Куссмауля или Чейн-Стокса, периодически возникающие судороги, ухудшение качества пульса, тахи-, а затем брадикардия, падение артериального давления, недержание мочи и кала.
Продолжительность комы II - от нескольких часов до суток.
Хронический вирусный гепатит
Хронический вирусный гепатит - это воспалительный дистрофически-пролиферативный процесс в печени, генетически детерминированный дефицитом клеточного и макрофагального звеньев иммунитета, длительно протекающий (более 6 месяцев), клинически проявляющийся астеновегетативным и диспептическим синдромами, стойкой гепатоспленомегалией, нарушением функции печени - гиперферментемией и диспротеинемией.
В соответствии с решением Всемирного конгресса гастроэнтерологов (Лос-Анджелес, 1994 г.) предлагается выделить следующие хронические гепатиты:
Хронический гепатит В;
- хронический гепатит С;
- хронический гепатит Д;
- хронический гепатит G;
- хронический вирусный гепатит неизвестного типа;
- аутоиммунный гепатит;
- хронический медикаментозный гепатит;
- криптогенный (идиопатический) хронический гепатит.
Наряду с этим рекомендуется отмечать степень активности патологического процесса, которая устанавливается на основании клинических проявлений, лабораторных данных и выраженности морфологических изменений по результатам гистологического исследования биоптатов печени.
Ряд других заболеваний печени может иметь клинические и гистологические черты хронических гепатитов:
Первичный билиарный цирроз;
- болезнь Вильсона-Коновалова;
- первичный склерозирующий холангит;
- альфа - 1-антитрипсиновая недостаточность печени.
Включение этих заболеваний печени в данную группу связано с тем, что они протекают хронически, а морфологическая картина имеет много общего с аутоиммунным и хроническим вирусными гепатитами.
Помимо выше перечисленных клинико-биохимических показателей хронического гепатита у больных определяется и внепеченочная симптоматика в виде наличия сосудистых звездочек (телеангиоэктазии) на конечностях, лице и туловище; капиллярита на щеках, спине и груди, сосудистого рисунка на груди, кровоподтеков на ногах, пальмарной эритемы на ладонях.
Выраженность клинических симптомов зависит от формы и длительности течения хронического гепатита. У больных с хроническим холестатическим гепатитом в клинике доминируют симптомы холестаза - выражена желтуха, зуд кожи, ее пигментация, ксантомы, диспепсические проявления, умеренное увеличение печени, реже селезенки.
Диагноз острого или хронического вирусного гепатита устанавливают на основании совокупности эпидемиологических, клинико-биохимических и иммуно-серологических данных.
Дифференцировать вирусные гепатиты нужно с поражением печени при других инфекциях (инфекционный мононуклеоз, иерсиниоз, сальмонеллез и др.), с механической и гемолитической желтухами, токсическими гепатитами, наследственными гепатозами (синдром Жильбера, Дабина-Джонсона, Ротора, Криглер-Наяра).
Цирроз печени
Цирроз печени - хроническое прогрессирующее диффузное ее поражение, сопровождающееся повреждением и гибелью гепатоцитов, чрезмерным развитием соединительной ткани и образованием на месте долек структурно аномальных узлов регенерации, вследствие чего наступает грубая перестройка архитектоники и нарушение функции печени.
Клиническая картина цирроза печени зависит от стадии патологического процесса и его активности. Больные жалуются чаще всего на слабость, плохой аппетит, быструю утомляемость, тошноту, боли в животе, особенно после приема пищи, зуд кожи, вздутие живота, расстройство стула, изменения окраски мочи, желтуху.
На лице, шее, иногда туловище и особенно часто на кистях рук обнаруживаются сосудистые звездочки, выражена сосудистая сеть на груди и животе, отмечается капиллярит на щеках, спине, определяются эритема ладоней, красный лакированный язык. Ноги отечны, живот увеличен в объеме в связи с асцитом и увеличением печени и селезенки. При пальпации отмечается резкая плотность печени, иногда ее бугристость, но даже глубокая пальпация является безболезненной. Типично появление геморрагического синдрома: кровотечение из носа, геморрагические высыпания на слизистых и коже, кишечные кровотечения.
При прогрессировании болезни усиливаются симптомы интоксикации и возникает состояние печеночной комы, в патогенезе которой ведущее значение имеют гипераммониемия, накопление в крови фенолов и нарушение водно-электролитного баланса. Эти явления обычно наблюдаются в терминальной стадии цирроза печени.
Токсические гепатиты
В этиологии существует два главных типа токсических гепатитов (гепатопатий), соответствующие двум группам химических веществ.
I. Предсказуемые, дозозависимые поражения печени, которые обычно связаны со случайным употреблением токсических веществ промышленного (ядохимикаты и другие) и растительного (ядовитые грибы и другие) происхождения. Возникают они, как правило, при приеме больших доз препарата после короткого и постоянного скрытого периода. При приеме больших доз парацетамола, салицилатов происходит непосредственное повреждение гепатоцитов и развивается острый гепатит или хронический агрессивный гепатит. При использовании больших доз тетрациклинов возникают жировая дистрофия печени и печеночная недостаточность. Большие дозы азатиоприна, 6-меркаптопурина обусловливают развитие холестаза и печеночного некроза. Повреждающая доза может быть и минимальной, например для такого нелекарственного вещества, как четыреххлористый углерод.
II. Непредсказуемые, дозонезависимые поражения печени, преимущественно медикаментозного происхождения, развиваются только у малого числа лиц. Они появляются после скрытого периода очень различной продолжительности и полученная доза обычно небольшая. Частота осложнений при лечении этими средствами невысока, иначе их нельзя было бы использовать в качестве лекарственных препаратов.
Реакция варьирует от транзиторных изменений результатов функциональных печеночных тестов до острого гепатита. Такие нарушения обусловливают противосудорожные препараты (фенобарбитал, карбамазепин, фетионин и другие), противовоспалительные (ибупрофен, метиндол), антибактериальные (изониазид, ПАСК, этионамид и сульфаниламиды), сердечно-сосудистые средства (альдомет, хинидин) и другие.
Развитию хронического агрессивного гепатита способствует длительное лечение изониазидом, фурадонином.
Повреждение печени по типу холестатического гепатита наблюдается при применении аминазина, хлорпропамида и других.
С точки зрения патогенеза токсических гепатитов разделение токсических веществ на предсказуемые и непресказуемые не охватывает всех ситуаций. В действительности механизмы токсичности также различаются, как и сами вещества. Тем не менее механизмы действия токсических веществ могут быть обусловлены рядом моментов:
1) нарушением экстра- и интрагепатоцитарного транспорта токсических веществ;
2) нарушением биотрансформации токсических веществ в гепатоцитах;
3) физико-химическим нарушением макромолекул мембран гепатоцитов, мембран органелл;
4) угнетением синтеза белков или активности ферментов;
5) изменением метаболического равновесия индукцией ферментов;
6) аллергией.
Формы поражения печени
С клинической точки зрения выделяют следующие формы поражения печени.
I. Острый токсический гепатит (острый гепатоцеллюлярный некроз).
Клиника напоминает клинику острого вирусного гепатита, но в отличие от него особенно часто наблюдается стеатоз. Развивается бурно, проявляется диспепсическими расстройствами, признаками общей интоксикации и желтухой. Печень вначале увеличена, мягковатой консистенции. В дальнейшем печень не пальпируется, так как размеры ее уменьшаются. В крови значительно повышаются уровни печеночных ферментов. Изменения других печеночных проб не характерны. СОЭ может увеличиваться. При биопсии печени обнаруживают жировую дистрофию гепатоцитов вплоть до некроза.
II. Хронический активный (жировой) гепатит.
Возможна малосимптомная форма, при которой клиническая картина характеризуется поражением других органов. В типичных случаях отмечаются выраженные диспепсические явления, общая слабость, тупая боль в правом подреберье и редко бывает желтуха. Печень умеренно увеличена, край гладкий, болезненный при пальпации. Увеличение селезенки не характерно. Уровень ферментов в сыворотке крови незначительно или умеренно повышен, часто повышено содержание холестерина, бетта-липопротеидов. Нарушена выделительная функция печени. При биопсии печени диагностируют жировую дистрофию печени, иногда с элементами белковой дистрофии.
III. Холестатический гепатит. Заболевание может быть острым или иметь хроническое течение, проявляющееся желтухой, зудом кожи, умеренным увеличением печени, обесцвечиванием стула, темным цветом мочи. Нередко наблюдаются лихорадка, аллергические сыпи, эозинофилия в крови. Лабораторно определяют гипербилирубинемию с преимущественным увеличением связанного (конъюгированного) билирубина, повышенный уровень щелочной фосфатазы, альдолазы в сыворотке крови, гиперхолестеринемию, нередко - увеличение СОЭ. При биопсии выявляют накопление билирубина в гепатоцитах, ретикулоэндотелиоцитах и во внутридольковых желчных ходах, а также белковую дистрофию гепатоцитов.
Методы лечения
В основе лечения больных с вирусными гепатитами лежит принцип сдержанности терапии, который предполагает ограждение больной печени от дополнительных энергетических затрат, а также защиту от медикаментов с сомнительной или недоказанной эффективностью.
Больным назначают базисную терапию:
1) рациональный двигательный режим, соответствующий форме тяжести болезни;
2) лечебное питание - стол 5 или 5а;
3) медикаментозную терапию в соответствии с формой тяжести заболевания.
При легкой форме вирусного гепатита больным рекомендуют полупостельный режим, стол 5а и обильное питье (минеральные щелочные воды, компоты, соки, чай) с дезинтоксикационной целью и с целью удаления конъюгированного билирубина с мочой. Стол 5а заменяют на стол 5 и отменяют обильное питье сразу же после появления светлой мочи у больного.
Медикаментозная терапия ограничивается использованием желчегонных средств и холеспазмалитиков (но-шпа, платифиллин, папаверин), а также поливитаминов. Из желчегонных препаратов в острый период болезни нужно использовать только холекинетики (10-25%-ный раствор сернокислой магнезии, холосас, ксилит, сорбит).
Следует отметить, что желчегонные средства целесообразно назначать после исчезновения внутрипеченочного холестаза. Об этом свидетельствует появление окрашенного стула.
Истинные холеретики и холесекретики в разгар желтухи не применяют, ибо они оказывают влияние на секреторные и фильтрационные процессы желчеобразования в гепатоцитах и таким образом увеличивают нагрузку на клетки печени.
При среднетяжелой форме больным назначают полупостельный или постельный режим, стол 5а, обильное питье и при наличии умеренно выраженных симптомов интоксикации или нарастании их - инфузионную терапию в течение 2-4-х дней.
Внутривенно вводят 5-10%-ный раствор глюкозы, гемодез, реополиглюкин.
Внутривенно назначают кокарбоксилазу, 5%-ный раствор аскорбиновой кислоты.
В настоящее время применение витаминов группы В, особенно В1
При тяжелой форме больным назначают постельный режим, стол 5а, обильное питье и рекомендуется проведение инфузионной терапии: внутривенно вводятся 5-10%-ный раствор глюкозы, реополиглюкин, гемодез, 10%-ный раствор альбумина, одногруппная плазма. Показано назначение преднизолона из расчета 1-3 мг/кг веса в сутки коротким (3-7 дней) курсом.
Используют гепатопротекторы (эссенциале, легалон, карсил, силибор и др.), десенсибилизирующие препараты (пипольфен, супрастин и др.).
При гепатитах, вызванных НВV, НСV, НДV и НЦV, необходимо использовать препараты интерферона.
При подозрении на злокачественную форму или угрозе ее развития больного необходимо госпитализировать в отделение интенсивной терапии и реанимации для проведения интенсивной терапии. Для проведения массивной дезинтоксикационной терапии катетеризируют подключичную или другую крупную периферическую вену и вводят 10%-ный раствор альбумина, свежезамороженную плазму, 5-10%-ные растворы глюкозы, гемодез, реополиглюкин. Расчет жидкости проводят с учетом возраста, состояния больного и диуреза.
Преднизолон назначают внутривенно из расчета 5-20 мг/кг веса в сутки, через 3-4 часа.
По показаниям (ДВС-синдром) вводят внутривенно гепарин из расчета 50-300 ед./кг веса в сутки, применяют ингибиторы протерализа (гордокс, контрикал, трасилол). При развитии геморрагического синдрома внутривенно вводят свежезамороженную плазму, дицинон, андроксон, аминокапроновую кислоту, викасол, препараты кальция, аскорбиновую кислоту. При желудочно-кишечных кровотечениях назначают внутрь 5%-ный раствор аминокапроновой кислоты, препараты кальция и андроксон.
С целью уменьшения всасывания токсинов из желудочно-кишечного тракта назначают желудочный и кишечный диализ, сорбенты (полифепам, активированный уголь и др.), антибиотики широкого спектра действия (полимиксин, гентамицин, цефалексин).
Обоснованно проведение экстракорпоральной детоксикации (плазмаферез, плазмосорбция, ультрафильтрация, гемосорбция) и сеансов гипербарической оксигенации.
Обязательна коррекция кислотно-щелочного состояния крови (4%-ным раствором гидрокарбоната натрия, трисамином) и электролитного состава крови. При наличии судорог применяют седуксен (реланиум), оксибутират натрия. Проводят витаминотерапию (кокарбоксилаза, 5%-ный раствор аскорбиновой кислоты и др.), назначают гепатопротекторы, десенсибилизирующие препараты, желчегонные средства, спазмолитики и симптоматические средства.
В случае развития глубокой комы прогноз для жизни, как правило, неблагоприятный.
В периоде реконвалесценции у больных может сохраняться гепатомегалия и гиперферментемия. Необходимо установить причину (холангит, холангиохолецистит, затяжное течение) и назначить соответствующую терапию.
Больным с гиперферментемией включают в лечение гепатопротекторы, витамины с микроэлементами, в частности содержащие селен, инозие-F, десенсибилизирующие препараты и в ряде случаев глюкокортикоиды (дексаметазон) коротким курсом.
При хроническом вирусном гепатите в стадии ремиссии больным не требуется лечения. Необходимо соблюдать режим и диету.
С целью профилактики обострений можно назначать периодически прием гепатопротекторов, поливитаминов и желчегонных средств.
При обострении хронического гепатита больного нужно госпитализировать в стационар и проводить адекватную терапию.
Базисная терапия
Базисная терапия включает:
1) диету - стол 5 с индивидуальными модификациями, с ограничением соли, минеральные воды и витамины С, Р, Е и другие;
2) средства, нормализующие биоценоз кишечника (лакто- и колибактерин, бификол и др.).
Целесообразно использовать лактулозу, нормазе, плохо всасывающиеся антибиотики, энтеродез, энтерол, при необходимости - панкреатин, энзистал, фестал и др.;
3) гепатопротекторы: рибоксин, цитохром С, гептрал, гепарген, силибор, легалон, карсил, эссенциале, гепалиф и др.;
4) настои - отвары лекарственных трав, обладающих противовирусным (зверобой, календула, чистотел и др.) и слабовыраженным желчегонным и преимущественно спазмолитическим действием (чертополох, мята, спорыш и др.);
5) физиотерапевтические процедуры, лечебную физкультуру;
6) лечение у больных сопутствующих заболеваний.
Синдром цитолиза требует внутривенного введения белковых препаратов (10%-ного раствора альбумина, плазма), факторов свертывания крови (свежезамороженную плазму), проведения обменного переливания свежегепаринизированной крови, использования методов экстракорпоральной детоксикации.
Холестатический синдром купируют путем назначения адсорбентов желчных кислот (холестирамин, билигнин), адсорбентов (полифепам, карболен, ваулен), препаратов ненасыщенных жирных кислот (урсофальк, хенофальк и др.).
Аутоиммунный синдром требует применения иммунодепрессантов: азатиоприна (имуран), делагила, глюкокортикоидов, а также плазмосорбции.
Оправданно применение противовирусных и иммуномодулирующих препаратов:
1. Аденинарабиназида (АРА-А) в разных дозах - от 5 до 15 мг/кг веса в сутки и более - до 200 мг/кг веса в сутки.
2. Синтетических нуклеозидов (ингибиторов обратной транскриптазы):
- хивида (зальцитабина) - 2,25 г/сутки,
- зовиракса (ацикловира) - от 1,0 до 2,0 г/сутки,
- ЗТС (ламивудина) - 200 мг/сутки,
- ретровира (азидотимидина) - 600 мг/сутки.
3. Ингибиторов протеазы:
- инвертазы (саквинавира) - 2 г/сутки,
- криксивана (индинавира) - 2 г/сутки.
4. Интерферонов:
- роферона А,
- интрона А,
- нативного интерферона,
- виферона.
При лечении больных с циррозом печени следует учитывать активность патологического процесса, глубину цирротической перестройки и степень функциональной недостаточности печени.
При стойкой ремиссии больной должен получать питание с физиологическим соотношением белков, жиров, углеводов и находиться на свободном режиме с ежедневным отдыхом и ограничением физической нагрузки.
Специального медикаментозного лечения не проводят.
В случае обострения и декомпенсации печени больной подлежит госпитализации, и лечение его практически не отличается от лечения больных с обострением хронического гепатита.
Используют хирургические методы лечения цирроза печени в виде наложения органных анастомозов, удаления селезенки, пересадки донорской печени.
Фитотерапия
Особенность биологически активных веществ растений включаться на уровне клетки в биохимические и метаболические процессы делает использование растений в виде фитопрепаратов незаменимым.
В острый период заболевания, когда у больных вирусемия, целесообразно использовать растения с противовирусным действием: чистотел, календула, береза бородавчатая, расторопша, эвкалипт, горец птичий, зверобой. Растительные препараты флакозид (из бархата амурского), хелепин (из травы леспедецы копеечковой), алпизарин (из травы копеечника), также обладают выраженным ингибирующим действием на репликацию вирусов и могут быть рекомендованы в средних терапевтических дозах в течение 5-12 дней. У больных со среднетяжелыми формами гепатитов А и В наблюдается меньше осложнений, быстрее исчезает цитолитический синдром и элиминируется НВsAg.
Биологически активные вещества растений (полисахариды) стимулируют выработку эндогенного интерферона. Полисахариды содержатся в алоэ, арнике, мать-и-мачехе, каланхоэ, капусте белокочанной, крапиве глухой, подорожнике, исландском мхе, спорыше, пырее, репешке, хвоще полевом. Продукцию интерферона индуцирует также целая группа растений-адаптогенов: женьшень, лимонник китайский, родиола розовая, заманиха, элеутерококк, аралия маньчжурская и другие. Эти же растения усиливают фагоцитарную активность нейтрофилов и макрофагов, стимулируют естественные киллеры.
Следует отметить, что применение адаптогенов требует учета биологических ритмов. Их нужно назначать только утром и в обед. Они не должны использоваться в сборе.
В острый период вирусного гепатита с целью дезинтоксикации больному можно назначать теплое питье отваров и настоев трав, обладающих способностью связывать токсины и выводить их из организма: расторопша пятнистая, почечный чай, лен обыкновенный, шиповник коричный, ромашка аптечная, соцветия клевера красного. В качестве примера можно рекомендовать сбор: цветки ромашки - 2 части, лист подорожника - 2 части, мята перечная - 1 часть, череда трехраздельная - 2 части, лен обыкновенный - 3 части. Приготовить настой 1:20. Принимать по 60 мл 4 раза в день до еды.
В ходе острого процесса значительно нарушаются метаболические функции печени, приводящие к изменению белкового, жирового и углеводного обмена, синтеза витаминов, ферментов. Поэтому оправданно назначение фитотерапии с целью нормализации функции печени.
Выраженным анаболическим действием обладают растения, которые с успехом можно включать в терапию больных гепатитом с затяжным течением: аралия маньчжурская, левзея сафлоровидная, ятрышник пятнистый, хмель обыкновенный и другие.
Применение этих растений в виде отваров, настоев или спиртовых настоек более эффективно в дозах ниже терапевтических (1:50 отвар, настой). Длительность курса от 2 до 4 недель.
Для стимуляции синтеза белков в диету можно включать фрукты, овощи, ягоды, содержащие калий: абрикосы, смородину черную, баклажаны, свеклу, инжир садовый, чернику, салат посевной, сливу, бананы и другие.
Холестатические формы вирусного гепатита сопровождаются нарушением способности печени преобразовывать каротин (провитамин А) в ретинол, в связи с чем показано применение витаминов А и Е, особенно в случаях, протекающих с длительной ахолией стула. Витамины А, Е содержатся в масле облепихи, шиповника коричного, расторопши; в растениях: девясиле высоком, лимоннике китайском, горце птичьем. В случаях развития холестатической формы гепатита показано назначение витамина В12
При развитии геморрагического синдрома одновременно с применением викасола (витамин К) можно назначать отвары и настои (1:10; 1:20) растений, содержащих витамин К: горец птичий, горец перечный, тысячелистник обыкновенный, крапива двудомная, кукуруза, пастушья сумка, шиповник коричный, подорожник большой. Длительность курса приема должна контролироваться коагулограммой.
При вирусных гепатитах, протекающих с выраженным цитолизом, основной акцент необходимо сделать на растения, являющиеся ингибиторами протеолиза: подорожник большой, тысячелистник, мята перечная. Одновременно в лечение больных включают растения, содержащие биологически активные вещества с выраженным действием на регенерацию гепатоцитов: зверобой, тысячелистник, крапива двудомная, шиповник коричный, календула, сушеница топяная, синюха голубая.
В случаях типичной желтушной цитолитической формы вирусного гепатита можно подобрать несколько растений с разнонаправленным действием. Достаточно эффективным является сбор из пяти составляющих: шиповник коричный (45 г), мята перечная (30 г), крапива двудомная (45 г), зверобой продырявленный (50 г), солодка голая (30 г). Отвар 1:10. Назначают по 1/3 стакана 3 раза в день в течение двух недель. Сбор может быть использован как в остром периоде болезни, так и в периоде реконвалесценции - при постгепатитной гиперферментемии.
Гормоноподобным действием обладают хмель, солодка, ятрышник и другие. Биологически активные вещества этих растений в отличие от синтетических гормонов не способствуют затяжному и рецидивирующему течению гепатита, переходу его в хроническую форму. Не обладая иммуносупрессивным действием, биологически активные вещества растений оказывают иммунокорригирующее, иммунностимулирующее и прямое ингибирующее действие на репликацию вирусов. Препарат глицирризин (из солодки) успешно применяют для лечения больных с хроническим гепатитом в репликативной фазе в течение 6-12 месяцев.
Гепатопротективное действие присуще многим растениям. С этой целью используется расторопша пятнистая и полученные из нее препараты: карсил, легалон, силимарин, силибор, силимар, сибектан и эрксон. Масло расторопши оказывает дезинтоксикационное действие, обладает мощным антиоксидантным и антимутагенным свойствами. При остром гепатите назначают по 1 ч. - 1 ст. л. 3-4 раза в день за 30 минут до еды. С гепатопротективной целью используют бессмертник, барбарис, кукурузу, облепиху, пижму и шиповник. Комбинация лекарственных растений дает возможность получить различный терапевтический эффект. Сочетание девясила высокого (корень), шиповника (плоды), боярышника (плоды) - по 2 части, пижмы (цветы) - 1 часть, позволяет улучшить обменные процессы в печени. Добавление золототысячника к сбору усиливает антигепатоксический и одновременно желчегонный эффект.
Препарат "Полифитохол", состоящий из бессмертника, пижмы, солодки голой, мяты перечной, крапивы двудомной и шиповника коричного, обладает гепатопротективным и иммунномодулирующим действием, холеспазмолитической активностью, стимулирует регенерацию гепатоцитов. Назначают по 1 чайной ложке (порошок) 3-4 раза в день за 30 минут до еды. Эффективен у больных с острым гепатитом В, С, В + С.
Весьма выраженной гепатопротективной активностью, стимулирующей регенерацию гепатоцитов и желчегонным действием, обладает овес.
Средства народной медицины, используемые в лечении больных с вирусными гепатитами
1. Настой цветков липы: 1 ст. л. цветков липы залить 1 стаканом кипятка, дать настояться в течение 5 минут. Пить как жаропонижающее средство (в преджелтушном периоде при наличии высокой температуры).
2. Настой из шишек хмеля: 10 г шишек хмеля залить 1 стаканом кипятка. Настаивать в течение 7-8 часов, процедить. Принимать по 1 ст. л. 3 раза в день (оказывает болеутоляющее и мочегонное действие).
3. Настой из листьев мяты, соцветий ромашки, травы тысячелистника и коры крушины. Смешать все компоненты в равных долях. 1 ст. л. смеси залить 1 стаканом кипятка. Настаивать в течение 30 минут. Принимать натощак утром и на ночь по 1/2 стакана (оказывает противовоспалительное, успокаивающее, желчегонное и мочегонное действие).
4. Настой из смеси листьев мяты перечной, семян укропа, травы полыни и травы тысячелистника, взятых по 2 части, и соцветий бессмертника песчаного - 3 части. 2 ч. л. смеси залить 2 стаканами кипятка. Настаивать в течение 8 часов. Принимать в течение суток (оказывает противовоспалительное, болеутоляющее, успокаивающее и желчегонное действие). Использовать после снятия холестаза.
5. Отвар из овсяной соломы. Пить по 1 стакану 4 раза в день как желчегонное средство.
6. Отвар из зерен овса. 1 стакан сухих чистых зерен раздробить в порошок, просеять через сито и залить 1 л крутого кипятка в эмалированной посуде. Добавить щепотку соли и 2-3 ст. л. сахарного песка. Размешать и поставить на огонь, довести до кипения и, убавив огонь, томить в течение 5 минут. Снять, остудить. Принимать по 1/2 стакана - 1 стакану 3 раза в день после еды (оказывает желчегонное действие и способствует регенерации гепатоцитов).
7. Отвар зерен овса. 1 стакан зерна заварить 1 л кипятка и выпаривать до 1/4 объема взятой жидкости. Принимать по 1/3 стакана 3-4 раза в день (эффективное желчегонное действие).
8. Настой из кукурузных волосков (рылец). Когда срывают листья, облегающие кукурузную шишку (плод), то под ними обнаруживают много волосков, или волокон. Эти волоски и следует заваривать (в чайнике) и пить, как чай. Время лечения иногда длится до полугода. Для того чтобы лечение было успешным, кукурузный плод нужно срывать спелым (оказывает желчегонное действие, но назначать желательно после снятия холестаза).
Средства народной медицины, используемые в лечении больных с различными заболеваниями печени (гепатит, холангиогепатит, цирроз)
А. При болях в области печени:
1. Знахарское средство от болей в печени.
При болях и опухолях в печени надо 1/4 стакана хорошего прованского масла смешать с 1/4 стакана сока грейпфрута. Пить это надо на ночь, не раньше чем через два часа после еды, предварительно сделав клизму. Потом лечь в постель на правый бок. Утром повторить клизму. Это можно снова делать через 4-5 дней, по мере надобности.
2. Прикладывать к правому подреберью на область печени теплые припарки, лучше из вареного в шелухе и размятого горячего картофеля.
3. Смешать 2 ст. л. лепестков шиповника с 1/2 ст. л. меда. Принимать, запивая горячим чаем.
4. Настой листьев мяты перечной. 20 г измельченных листьев заварить в 1/2 стакана кипятка. Настаивать в течение 1 суток, процедить. Выпить в 3 приема в течение дня.
5. Порошок из "ягод" можжевельника обыкновенного. Принимать по 1/4 ч. л. на язык 3 раза в день, ничем не запивать, а смочить слюной и проглотить. Порошок из можжевеловых "ягод" способствует прекращению всех болей при воспалении желчных путей.
Можно также заваривать сухие можжевеловые "ягоды" (2 ст. л.) в небольшом чайнике на 4 стакана воды и пить как чай.
6. Отвар листьев шалфея лекарственного. При болях в печени хорошо помогает отвар шалфея с медом. 1 ст. л. шалфея заварить 300 мл кипятка, добавить 1 ложку с верхом светлого меда. Настаивать в течение 1 часа и выпить натощак.
Б. Противовоспалительные, желчегонные и мочегонные средства.
1. Отвар травы зверобоя продырявленного. 1 ст. л. травы залить 1 стаканом кипятка и кипятить в течение 15 минут, процедить. Пить по 1/4 стакана 3 раза в день. Применять как желчегонное и противовоспалительное средство.
2. Настой травы льнянки обыкновенной. 2 ст. л. травы залить 2 стаканами кипятка. Настаивать в течение 2-3 часов. Принимать вечером по 3-4 ст. л. при воспалительных заболеваниях печени и желчного пузыря.
3. Отвар из соцветий бессмертника песчаного и листьев трифоли.
При воспалении печени взять 25 г соцветий бессмертника песчаного и 25 г листьев трифоли на 2 л холодной кипяченой воды. Упарить до 1 л. Принимать по 50 мл 3 раза в день за час до еды в течение месяца.
5. Напар травы ромашки собачьей. 1 ч. л. травы заварить 1 стаканом кипятка. Парить в течение 1 часа (не кипятить). Принимать по 1 ст. л. 3 раза в день за полчаса до еды. Принимать при воспалении печени.
6. Огурец и огудины. При заболеваниях печени и печеночной желтухе применяют отвар из перезрелых плодов и плетей (огудины) огурца посевного.
7. Отвар листьев вербены лекарственной. Взять 15 г листьев на 1 стакан воды, отварить. Принимать по 1 ст. л. через час. Применять при болезнях печени и селезенки, общей слабости.
8. Настой соцветий календулы. 2 ч. л. соцветий заварить 2 стаканами кипятка. Настаивать в течение 1 часа, процедить. Пить по 1/2 стакана 4 раза в день. Обладает желчегонным действием.
9. Настой корня девясила высокого. 1 ч. л. измельченного корня залить 1 стаканом кипяченой воды. Настаивать в течение 10 часов, процедить. Пить по 1/4 стакана 4 раза в день за полчаса до еды как желчегонное средство.
10. Настой соцветий пижмы. Применять в качестве желчегонного средства.
11. Сок плодов рябины сибирской. Принимать по 1/4 стакана 2-3 раза в день за полчаса до еды как желчегонное средство. Можно также применять свежие плоды рябины - по 100 г 3 раза в день за 20-30 минут до еды.
12. Настой листьев или почек березы белой. 2 ст. л. листьев или 1 ст. л. почек залить 500 мл кипятка, добавить немного питьевой соды, чтобы растворились смолистые вещества. Настаивать в течение 1 часа, процедить. Принимать по 1/2 стакана 4 раза в день до еды. Применять для улучшения желчеотделения.
Полезно также пить березовый сок - по 1 чашке в день.
13. Отвар травы репешка обыкновенного. Взять 20 г травы на 1 стакан кипятка. Принимать по 1/4-1/2 стакана 3-4 раза в день, добавляя мед по вкусу. Это одно из лучших средств при болезнях печени и селезенки, оно устраняет запоры (при болезни печени), растворяет камни в почках.
14. Трава зверобоя обыкновенного - 20 г, соцветия цмина песчаного - 30 г, кора крушины ломкой - 20 г. 4 ст. л. смеси заварить в 1 л кипятка. Настаивать в течение 10 минут, процедить. Выпить в течение дня за пять приемов. Кору крушины добавляют в эту смесь для лечения больных с заболеванием печени, страдающих запорами.
15. Отвар травы лапчатки гусиной на козьем молоке. Сильное мочегонное средство при болезнях печени.
16. Свежий сок травы лапчатки гусиной смешать поровну со свежим соком зеленой ржи. Принимать смесь по 1 ст. л. 3 раза в день как эффективное мочегонное средство при болезнях печени.
В. Для лечения больных с циррозом печени.
1. Редька с медом. Черную редьку натереть на терке и выжать сок через марлю. 1 л сока редьки смешать с 400 г жидкого меда. Принимать по 2 ст. л. перед едой и перед сном.
2. Трава хвоща полевого, трава зверобоя продырявленного, корень цикория обыкновенного, трава тысячелистника - по 25 г. 1 ст. л. смеси залить 1 стаканом воды, парить в течение 20 минут, затем кипятить в течение 10-15 минут, процедить. Выпить 1 стакан в течение дня.
3. Корневище пырея ползучего - 20 г, листья крапивы - 10 г, плоды шиповника - 20 г. 1 ст. л. смеси заварить 1 стаканом кипятка. Настаивать в течение 1 часа. Принимать по 1 стакану 2-3 раза в день.
4. Листья крапивы двудомной - 10 г, плоды шиповника собачьего - 20 г, корневище пырея ползучего - 20 г. 1 ст. л. смеси варить в 1 стакане воды в течение 10-15 минут. Настаивать 10 минут, процедить. Принимать по 1 стакану 2 раза в день.
5. Женское молоко смешать с белой мукой. Принимать утром натощак и вечером по 1 ст. л.
Иглорефлексотерапия
Больные нуждаются в тщательном клиническом обследовании, поскольку симптомы воспалительного процесса (увеличение печени, селезенки, желтуха и др.) почти одинаковы при гепатитах разной этиологии и патогенеза.
Древневосточная медицина относит острый гепатит к синдромам патологии меридианов (синдром жары) печени, желчного пузыря, селезенки, поджелудочной железы, желудка, а также к синдрому нарушения циркуляции энергии в среднем обогревателе. Рекомендуется следующее лечение: VC12 чжун-вань тонизировать для удаления влажности; VC6 ци-хай - тонизировать для восстановления общей циркуляции энергии; F13 чжан-мэнь тонизировать для снятия блокады энергии в среднем обогревателе; Е25 тянь-шу тонизировать для удаления синдрома жары селезенки и чувства распирания в животе; VВ23 чжэ-цзинь тонизировать для улучшения циркуляции энергии и усиления желчеотделения; V20 пи-шу усиливает ян селезенки; V18 гань-шу, V19 дань-шу усиливают энергию меридианов печени и желчного пузыря; VG9 - чжи-ян седатировать для уменьшения желтухи; V40 вэй-чжун и TRG чжи-гоу седатировать, устраняя патогенный огонь; Е36 цзу-сань-ли седатировать, устраняя синдром полноты меридиана желудка.
При остром гепатите лечение проводить в стационаре в комплексе с лекарственными средствами.
Точки для выбора рецепта: тонизировать до 20 минут, F2 син-цзянь; иглы оставлять на 20 минут в точках RP4 гунь-сунь, F3 тай-чун; иглы вводить почти горизонтально на 20 минут в точки VC12 чжун-вань, VC6 ци-хай, F13 чжан-мэнь, Е25 тянь-шу; тонизировать, затем прижигать V18 гань-шу, V19 дань-шу, V20 пи-шу: седатировать GJ10 шоу-сань-ли и Е36 цзу-сань-ли.
При хроническом гепатите, исходя из древневосточных медицинских представлений, лечению иглоукалыванием подлежит гепатолиенальный и гепаторенальный синдромы, а также клинический симптом увеличения размера печени, однако "в недалеко зашедших случаях", то есть в периоде ремиссии.
Точки для выбора рецепта (все тонизируют, затем прижигают): VC12 чжун-вань, VC14 цзюй-цюе, Е19 бу-жун, Е21 лян-мэнь, Е24 хуа-жоу-мэнь, RP3 тай-бай, RP4 гунь-сунь, RP6 сань-инь-цзяо, VB34 ян-лин-цюань, F3 тай-чун, F8 цюй-цюань, F14 ци-мэнь, V15 синь-шу, V17 гэ-шу, V18 гань-шу, V20 пи-шу, V23 шэнь-шу.
Дополнительно или отдельно можно применять аурикулярную терапию при остром гепатите и вне обострения при хроническом гепатите.
Основные точки: АР97 селезенка, АР51 симпатическая, АР55 шэнь-мэнь, АР98 печень.
Вспомогательные точки: АР76 печень-1, АР77 печень-2, АР96 поджелудочная железа, АР95 почка, АР22 железы внутренней секреции.
Тактика лечения больных с токсическими гепатитами
Лечение больных с токсическими гепатитами должно отвечать ряду требований.
I. В случае развития клиники гепатоцеллюлярного некроза лечебные мероприятия должны соответствовать таковым при лечении больных с острым вирусным гепатитом. К ним добавляют процедуры, которые обеспечат наиболее быстрое очищение организма от яда. Очищение организма зависит от состава яда, способа его действия, его способности к фиксации на клетках-мишенях и способа его элиминации.
Роль врача-реаниматолога заключается в возможности перехватить и удалить из крови максимум токсического вещества, находящегося вне печени. Используют обменное переливание крови, форсированный диурез, почечный диализ, плазмаферез, плазмофильтрацию, гемосорбцию. Эти методы детоксикации применяют в зависимости от клинической картины и фармакологических свойств токсического вещества.
Так, в случае отравления парацетамолом для его нейтрализации используют цистамин и другие глютатионоподобные препараты. Этот пример демонстрирует необходимость хорошего знания биотрансформации токсических веществ в организме с целью проведения рациональной терапии.
II. В случае развития клиники доброкачественного гепатита всегда встает вопрос о целесообразности отмены медикаментозного препарата при его длительном применении. Чаще всего это представляется необходимым. Иногда требуется перерыв в лечении данным препаратом для лучшей оценки сложившейся ситуации. Порой необходимо уменьшить дозу применяемого препарата, учитывая связь токсичности многих медикаментов с индивидуальными особенностями их метаболизма.
Также нужно иметь в виду, что токсичность одного лекарственного препарата может потенцироваться действием другого при вполне правильном назначении доз обоих препаратов. Лечащему врачу об этом необходимо всегда помнить, дабы избежать токсического действия на организм больного.
Гепатит C – воспаление печени вирусного генеза, клинические проявления которого в большинстве случаев значительно отсрочены во времени или настолько мало выражены, что больной и сам может не заметит, что в его организме поселился «ласковый» вирус-убийца, как принято называть вирус гепатита С (ВГС).
Когда-то, а это продолжалось до конца 80-х прошлого века, врачи знали о существовании особой формы гепатита, которая не укладывается в понятие «болезнь Боткина» или желтуха, но было очевидно, что это гепатит, поражающий печень никак не меньше своих «собратьев» (А и В). Малознакомый вид назывался гепатитом ни А, ни В, поскольку его собственные маркеры были пока неизвестны, а близость факторов патогенеза была очевидной. На гепатит А он был похож тем, что передавался не только парентерально, а предполагал и другие пути передачи. Сходство с гепатитом В, называемым сывороточным, состояло в том, что им также можно было заразиться при получении чужой крови.
В настоящее время всем известно, что, называемый ни А, ни В гепатит, открыт и неплохо изучен. Это – гепатит C, который по своей распространенности не только не уступает печально известной , но и намного превосходит ее.
Сходство и различия
Болезнью Боткина ранее называли любое воспалительное заболевание печени, связанное с неким возбудителем. Понимание того, что болезнь Боткина может представлять самостоятельную группу полиэтиологичных патологических состояний, каждое из которых имеет своего возбудителя и основной путь передачи, пришло позже.
Теперь эти болезни именуют гепатитами, однако к названию добавляется заглавная буква латинского алфавита по последовательности открытия возбудителя (A, B, C, D, E, G). Пациенты зачастую переводят все на русский язык и указывают гепатит Ц или гепатит Д. Вместе с тем, заболевания, отнесенные к данной группе, очень похожи в том смысле, что вирусы, их вызываемые, обладают гепатотропными свойствами и при попадании в организм, поражают гепатобилиарную систему, каждый по-своему нарушая ее функциональные способности.

Разные виды гепатитов в неодинаковой мере склонны к хронизации процесса, что указывает на различное поведение вирусов в организме.
Наиболее интересным в этом плане считается гепатит C , который длительное время оставался загадкой, но и теперь, будучи широко известным, он оставляет тайны и интриги, поскольку не дает возможности давать точный прогноз (его можно только предполагать).
Воспалительные процессы печени, вызванные различными возбудителями, не имеют отличий в отношении к полу, поэтому в одинаковой мере поражают и мужчин , и женщин. Не выявлено разницы и в течении заболевания, однако следует заметить, что у женщин во время беременности гепатит может протекать тяжелее. Кроме этого, проникновение вируса в последние месяцы или активное течение процесса может негативно сказаться на здоровье новорожденного.
Коль заболевания печени вирусного происхождения имеют все-таки явное сходство, то рассматривая гепатит С, целесообразно коснуться и других видов гепатитов, иначе читатель подумает, что бояться следует только «героя» нашей статьи. Но при половом контакте можно заразиться практически каждым из видов, хотя эту способность и приписывают больше гепатитам В и С , а поэтому часто относят их к заболеваниям, передающимся половым путем . О других патологических состояниях печени вирусного происхождения в этом плане, как правило, молчат, поскольку их последствия не столь значимы, как последствия гепатитов В и C, которые признаны самыми опасными.
Кроме этого, существуют гепатиты не вирусного происхождения (аутоиммунный, алкогольный, токсический), которые также следует затронуть, поскольку так или иначе, они все связаны между собой и значительно усугубляют течение друг друга.
Каким путем передается вирус?
В зависимости от того, каким путем вирус мог «перебежать» к человеку и какие дела он начнет «творить» в организме нового «хозяина», выделяют разные виды гепатитов. Одни передаются в быту (через грязные руки, продукты, игрушки и т.д.), проявляются быстро и проходят, в основном, без всяких последствий. Другие, названные парентеральными, имея потенциал хронизации, нередко остаются в организме на всю жизнь, разрушая печень до цирроза, а в некоторых случаях и до первичного рака печени (гепатокарцинома).
Таким образом, гепатиты по механизму и путям заражения разделены на две группы:
- Имеющие орально-фекальной механизм передачи (А и Е);
- Гепатиты, для которых кровоконтактный (гемоперкутанный), а говоря проще – проложенный через кровь путь, является основным (В, С, D, G – группа парентеральных гепатитов).
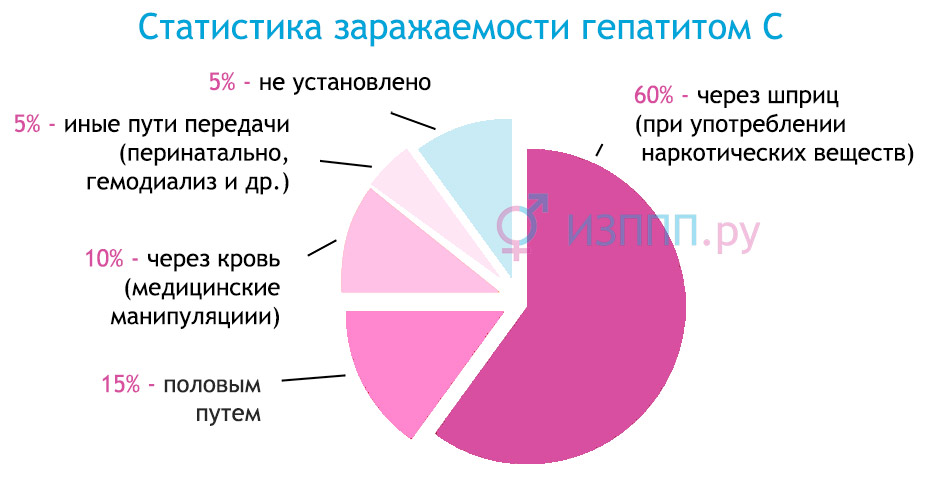
Кроме переливания инфицированной крови или вопиющего несоблюдения правил проведения медицинских манипуляций, связанных с повреждением кожных покровов (применение недостаточно обработанных инструментов, например, для иглоукалывания), часто встречается распространение гепатитов C, B, D, G и в других случаях:
- Различные модные процедуры (татуировки, пирсинги, прокалывание ушей), произведенные непрофессионалом в домашних или любых других условиях, не отвечающих требованиям санитарно-эпидемиологического режима;
- Путем использования одной иглы на несколько человек, такой метод практикуют шприцевые наркоманы;
- Передача вируса посредством полового акта, что наиболее вероятно для гепатита В, С-гепатит в подобных ситуациях передается значительно реже;
- Известны случаи заражения «вертикальным» путем (от матери плоду). Активная форма болезни, острая инфекция в последнем триместре или носительство ВИЧ значительно повышает степень риска в отношении гепатитов.
- К сожалению, до 40% заболевших так и не могут вспомнить источник, «одаривший» вирусом гепатита B, C, D, G.
Через грудное молоко вирус гепатитов не передается, поэтому женщины-носители гепатитов B и С могут спокойно кормить малыша, не боясь заразить его.
Можно согласиться, что фекально-оральный механизм, водный, контактно-бытовой, будучи настолько взаимосвязанными, не могут исключить вероятность передачи вируса и половым путем также, ровно, как и другие виды гепатитов, передающихся через кровь, имеют возможность проникнуть в другой организм во время секса.
Признаки нездоровой печени
После заражения первые клинические признаки разных форм болезни появляются в разное время. Например, вирус гепатита А заявляет о себе недели через две (до 4-х), возбудитель гепатита В (ВГВ) несколько задерживается и проявляется в интервале от двух месяцев до полугода. Что касается гепатита С, то его возбудитель (ВГС) может обнаружить себя через 2 недели, через 6 месяцев, а может «затаиться» на годы , превратив здорового человека в носителя и источник заражения довольно серьезной болезни.

О том, что с печенью что-то не так можно догадаться по клиническим проявлениям гепатита:
- Температура. С нее и явлений гриппозной инфекции обычно начинается гепатит А (головная боль, боль в костях и мышцах). Начало активизации ВГB в организме сопровождается субфебрильной температурой, а при С-гепатите она может и вовсе не повышаться;
- Желтуха разной степени выраженности. Этот симптом появляется через несколько дней от начала заболевания, при чем, если ее интенсивность не нарастает, то состояние больного обычно улучшается. Подобное явление наиболее свойственно гепатиту А, чего нельзя сказать о гепатите С, а также токсическом и алкогольном гепатите. Здесь более насыщенный цвет не относят к признакам грядущего выздоровления, скорее, наоборот: при легкой форме воспаления печени желтушность может вообще отсутствовать;
- Высыпания и зуд больше характерны для холестатических форм воспалительных процессов в печени, они обусловлены накоплением желчных кислот в тканях по причине обструктивных поражений печеночной паренхимы и травмирования желчных протоков;
- Снижение аппетита;
- Тяжесть в правом подреберье, возможно увеличение печени и селезенки;
- Тошнота и рвота. Эти симптомы больше характерны для тяжелых форм;
- Слабость, недомогание;
- Боль в суставах;
- Темная моча, похожая на пиво темных сортов, обесцвеченный кал – типичные признаки любого вирусного гепатита;
- Лабораторные показатели: функциональные пробы печени (АлТ, АсТ, билирубин) в зависимости от тяжести течения могут повышаться в несколько раз, падает число тромбоцитов.
В течении вирусных гепатитов выделяют 4 формы:
- Легкую , чаще свойственную гепатиту С: желтуха нередко отсутствует, температура субфебрильная или нормальная, тяжесть в правом подреберье, снижение аппетита;
- Средней тяжести : вышеперечисленные симптомы более выражены, появляется боль в суставах, тошнота и рвота, аппетит практически отсутствует;
- Тяжелую . Присутствуют все симптомы в ярко выраженной форме;
- Молниеносную (фулминантную ), не встречаемую при гепатите С, но весьма характерную для гепатита В, особенно, в случае коинфекции (ВГD/ВГВ), то есть, сочетания двух вирусов В и D, которые вызывают суперинфекцию. Фулминантная форма самая опасная, поскольку в результате быстрого развития массивного некроза печеночной паренхимы наступает гибель больного.
Гепатиты, опасные в быту (A, E)
В быту в первую очередь могут подстерегать заболевания печени, имеющие преимущественно фекально-оральный путь передачи, а это, как известно, гепатиты А и Е, поэтому следует немного остановиться на их характерных особенностях:
Гепатит А
 Гепатит А относится к высококонтагиозным инфекциям. Ранее его называли просто инфекционным гепатитом (когда В был сывороточным, а других еще не знали). Возбудителем заболевания является мелкий, но обладающий невероятной устойчивостью вирус, содержащий РНК. Хотя эпидемиологи отмечают восприимчивость к возбудителю, как всеобщую, болеют преимущественно дети, перешагнувшие годовалый возраст. Инфекционный гепатит, запуская воспалительные и некробиотические процессы в печеночной паренхиме, дающие симптомы интоксикации (слабость, повышение температуры, желтуха и др.), как правило, заканчивается выздоровлением с выработкой активного иммунитета
. Переход инфекционного гепатита в хроническую форму практически не встречается.
Гепатит А относится к высококонтагиозным инфекциям. Ранее его называли просто инфекционным гепатитом (когда В был сывороточным, а других еще не знали). Возбудителем заболевания является мелкий, но обладающий невероятной устойчивостью вирус, содержащий РНК. Хотя эпидемиологи отмечают восприимчивость к возбудителю, как всеобщую, болеют преимущественно дети, перешагнувшие годовалый возраст. Инфекционный гепатит, запуская воспалительные и некробиотические процессы в печеночной паренхиме, дающие симптомы интоксикации (слабость, повышение температуры, желтуха и др.), как правило, заканчивается выздоровлением с выработкой активного иммунитета
. Переход инфекционного гепатита в хроническую форму практически не встречается.
Видео: гепатит A в программе «Жить здорово!»

Гепатит Е
Вирус его также относится к РНК-содержащим, хорошо «себя чувствует» в водной среде. Передается от больного человека или носителя (в латентном периоде), существует высокая вероятность заражения через продукты питания, не прошедшие термическую обработку. Болеют преимущественно молодые люди (15-30 лет), проживающие в странах Средней Азии и Ближнего Востока. В России заболевание встречается крайне редко. Не исключен контактно-бытовой путь передачи. Случаи хронизации или хронического носительства пока не установлены или не описаны.
Гепатит B и зависимый от него вирус гепатита D
Вирус гепатита B (ВГB), или сывороточного гепатита, представлен ДНК-содержащим возбудителем, имеющим сложное строение, который для своей репликации предпочитает печеночную ткань. Для передачи вируса хватает мизерной дозы инфицированного биологического материала, почему эта форма так легко переходит не только при медицинских манипуляциях, но и во время полового акта или вертикальным путем.
Течение данной вирусной инфекции многовариантное. Она может ограничиться:
- Носительством;
- Дать острую печеночную недостаточность c развитием фулминантной (молниеносной) формы, часто уносящей жизнь больного;
- При хронизации процесса — привести к развитию цирроза или гепатокарциномы.

Инкубационный период этой формы заболевания длится от 2 месяцев до полугода, а острый период в большинстве случаев имеет характерные для гепатитов симптомы:
- Повышение температуры, головная боль;
- Снижение работоспособности, общая слабость, недомогание;
- Боли в суставах;
- Расстройство функции пищеварительной системы (тошнота, рвота);
- Иногда высыпания и зуд;
- Тяжесть в правом подреберье;
- Увеличение печени, иногда — селезенки;
- Желтуха;
- Типичный признак воспаления печени – темный цвет мочи и обесцвеченный кал.
Весьма опасны и непредсказуемы сочетания ВГB с возбудителем гепатита D (ВГD) , который раньше называли дельта-инфекцией – уникальным вирусом, находящимся в обязательной зависимости от ВГB.
Передача двух вирусов может быть одновременной, что влечет развитие коинфекции . Если же D-возбудитель присоединился позже к инфицированным ВГB клеткам печени (гепатоцитам), то речь пойдет о суперинфекции . Тяжелое состояние, которое стало следствием подобного сочетания вирусов и клиническим проявлением самого опасного вида гепатита (молниеносная форма), зачастую грозит закончиться летальным исходом в течение короткого времени.
Видео: гепатит B
Самый значимый из парентеральных гепатитов (C)

вирусы различных гепатитов
Вирус «знаменитого» С-гепатита (ВГС, HCV) – микроорганизм, обладающий беспрецедентной гетерогенностью. Возбудитель содержит одноцепочечную положительно заряженную РНК, кодирующую 8 белков (3 структурных + 5 неструктурных), к каждому из которых в процессе болезни вырабатываются соответствующие антитела.
Вирус гепатита С довольно устойчив во внешней среде, хорошо переносит замораживание и высушивание, однако в ничтожно малых дозах не передается, что объясняет низкую степень риска заражения вертикальным путем и при половом акте. Малая концентрация инфекционного агента в выделяемых во время секса секретах не обеспечивает условия передачи заболевания, если не присутствуют другие факторы , «помогающие» вирусу «переселиться». К этим факторам относятся сопутствующие бактериальные или вирусные инфекции (ВИЧ в первую очередь), снижающие иммунитет, и нарушение целостности кожных покровов.
Поведение ВГС в организме предсказать трудно. Проникнув в кровь, он может долго циркулировать в минимальной концентрации, формируя в 80% случаев хронический процесс, способный с течением времени привести к тяжелым поражениям печени: циррозу и первичной гепатоцеллюлярной карциноме (рак).

Отсутствие симптомов или незначительное проявление признаков гепатита – главная особенность этой формы воспалительных заболеваний печени, которая длительное время остается нераспознанной.
Однако, если возбудитель все же «решил» сразу приступить к поражающему воздействию на печеночную ткань, то первые симптомы уже могут появиться через 2-24 недели и продолжаться 14-20 дней.
Острый период чаще протекает в легкой безжелтушной форме, сопровождаясь:
- Слабостью;
- Суставными болями;
- Расстройством пищеварения;
- Незначительными колебаниями лабораторных показателей (печеночные ферменты, билирубин).
Больной чувствует некоторую тяжесть на стороне печени, видит изменение цвета мочи и кала, однако ярко выраженные признаки гепатита, даже в острой фазе, для этого вида, в общем-то, не характерны и случаются редко. Диагностировать именно С-гепатит становится возможным при обнаружении соответствующих антител методом (ИФА) и РНК возбудителя проведением (полимеразная цепная реакция).
Видео: фильм о гепатите C
Что собой представляет гепатит G
Самым загадочным на сегодняшний день считается гепатит G. Его вызывает вирус, содержащий однонитевую РНК. Микроорганизм (HGV) имеет 5 разновидностей генотипов и структурно очень схож с возбудителем С-гепатита. Один (первый) из генотипов избрал для своего обитания запад Африканского континента и больше нигде не встречается, второй распространился по всему земному шару, третьему и четвертому «пришлась по душе» Юго-Восточная Азия, а пятый обосновался на юге Африки. Стало быть, жители Российской Федерации и всего постсоветского пространства имеют «шансы» встретиться с представителем 2 типа.
Для сравнения: карта распространения гепатита C

В эпидемиологическом плане (источники заражения и пути передачи) G-гепатит напоминает другие парентеральные гепатиты. Что касается роли HGV развитии воспалительных заболеваний печени инфекционного генеза, то она не определена, мнения ученых расходятся, данные медицинской литературы остаются противоречивыми. Многие исследователи связывают присутствие возбудителя с молниеносной формой заболевания, а также склоняются к мысли, что вирус играет определенную роль в развитии аутоиммунного гепатита. Кроме этого, замечено нередкое сочетание HGV с вирусами гепатитов С (HCV) и В (HBV), то есть, наличие коинфекции, которая, однако, не усугубляет течение моноинфекции и не влияет на иммунный ответ при лечении интерфероном.
Моноинфекция HGV обычно протекает в субклинических, безжелтушных формах, тем не менее, как отмечают исследователи, в некоторых случаях не проходит бесследно, то есть, даже в латентном состоянии способна привести к морфологическим и функциональным изменениям в печеночной паренхиме. Существует мнение, что вирус, подобно HCV, может затаиваться, а потом наносить удар не меньше, то есть, трансформироваться в рак или гепатоцеллюлярную карциному.
Когда гепатит становится хроническим?
Под хроническим гепатитом понимают диффузно-дистрофический процесс воспалительного характера, локализованный в гепатобилиарной системе и вызванный различными этиологическими факторами (вирусное или иное происхождение).
Классификация воспалительных процессов сложна, впрочем, как и других заболеваний, к тому же, универсальной методики до сих пор нет, поэтому, чтобы не загружать читателя непонятными словами, попробуем сказать о главном.

Учитывая, что в печени, в силу определенных причин запускается механизм, вызывающий дистрофию гепатоцитов (клеток печени), фиброз, некрозы печеночной паренхимы и другие морфологические изменения, приводящие к нарушению функциональных способностей органа, стали выделять:
- Аутоиммунные гепатиты, характеризуемые обширным поражением печени, а, стало быть, и обилием симптомов;
- Холестатический гепатит, обусловленный нарушением оттока желчи и ее застою в результате воспалительного процесса, затрагивающего желчные ходы;
- Хронические гепатиты В, С, D;
- Гепатит, вызванный токсическим воздействием лекарственных препаратов;
- Хроническая форма гепатита невыясненного происхождения.
Очевидно, что классифицированные этиологические факторы, ассоциации инфекций (коинфекция, суперинфекция), фазы хронического течения, в полной мере не обеспечивают полноты картины по воспалительным заболеваниям главного органа детоксикации. Нет сведений о реакции печени на поражающие воздействия неблагоприятных факторов, токсических веществ и новых вирусов, то есть, ничего не говорится о весьма значимых формах:
- Хроническом алкогольном гепатите, являющегося источником алкогольного цирроза;
- Неспецифической реактивной форме хронического гепатита;
- Токсическом гепатите;
- Хроническом гепатите G, открытом позже других.
В связи с этим были определены 3 формы хронического гепатита, основанные на морфологических признаках:

- Хронический персистирующий гепатит (ХПГ), который, как правило, неактивный, клинически долго проявляется, инфильтрация наблюдается только в портальных трактах, и лишь проникновение воспаления внутрь дольки будет свидетельствовать о переходе его в активную фазу;
- Хронический активный гепатит (ХАГ) характеризуется переходом воспалительного инфильтрата из портальных трактов внутрь дольки, что клинически проявляется различной степенью активности: незначительной, умеренной, выраженной, резко выраженной;
- Хронический лобулярный гепатит, обусловленный преобладанием воспалительного процесса в дольках. Поражение нескольких долек мультибулярными некрозами свидетельствует о высокой степени активности патологического процесса (некротизирующая форма).
Учитывая этиологический фактор
Воспалительный процесс в печени относится к полиэтиологичным заболеваниям, поскольку вызывается рядом причин:
Классификация гепатитов многократно пересматривалась, однако к единому мнению специалисты так и не пришли. В настоящее время только поражений печени, связанных с алкоголем, выделено видов 5, поэтому перечислять все варианты вряд ли имеет смысл, ведь вирусы еще не все открыты и изучены, а формы гепатитов не все описаны. Тем не менее, возможно, стоит познакомить читателя с наиболее понятным и доступным разделением хронических воспалительных заболеваний печени по этиологическому признаку:
- Вирусные гепатиты , вызываемые определенными микроорганизмами (B, C, D, G) и неопределенные — малоизученные, неподтвержденные клиническими данными, новые формы – F, TiTi;
- Аутоиммунный гепатит (типы 1, 2, 3);
- Воспаление печени (лекарственно-индуцированное) , часто выявляемое у «хроников», связанное с длительным применением большого количества лекарственных средств или применение медикаментов, проявляющих выраженную агрессию к гепатоцитам в течение непродолжительного времени;
- Токсический гепатит , обусловленный влиянием гепатотропных ядовитых веществ, ионизирующего излучения, суррогатов алкоголя и других факторов;
- Алкогольный гепатит , который совместно с лекарственно-индуцированным относят к токсической форме, однако в иных случаях рассматривают отдельно, как социальную проблему;
- Метаболический , имеющий место при врожденной патологии — болезни Коновалова-Вильсона . Причина ее кроется в наследственном (аутосомно-рецессивный тип) нарушении обмена меди. Заболевание крайне агрессивное, быстро заканчивается циррозом и смертью больного в детском или молодом возрасте;
- Криптогенный гепатит , причина которого даже после тщательного обследования остается неизвестной. Болезнь отличается прогрессированием, требует наблюдения и контроля, поскольку часто приводит к тяжелым поражениям печени (цирроз, рак);
- Неспецифический реактивный гепатит (вторичный). Он нередко является спутником различных патологических состояний: туберкулеза, почечной патологии, панкреатита, болезни Крона, язвенных процессов в ЖКТ и других заболеваний.
Учитывая, что некоторые виды гепатитов очень связаны между собой, широко распространены и довольно агрессивны, имеет смысл привести несколько примеров, которые, вероятно, будут интересны читателям.
Хроническая форма гепатита С
Немаловажный вопрос, касающийся гепатита С, о том, как жить с ним и сколько лет живут с этим заболеванием. Узнав о своем диагнозе, люди часто бросаются в панику, особенно, если получают информацию из непроверенных источников. Однако этого делать не нужно. С С-гепатитом живут обычной жизнью, но имеют его в виду в плане некоторого соблюдения диеты (не следует нагружать печень алкоголем, жирными продуктами и токсическими для органа веществами), повышения защитных сил организма, то есть, иммунитета, соблюдая осторожность в быту и при половых контактах. Всего лишь нужно помнить, что кровь человека – заразна.

Что касается продолжительности жизни, то известно много случаев, когда гепатит, даже у любителей хорошо поесть и выпить за 20 лет еще ничем себя не проявил, поэтому преждевременно хоронить себя не следует. В литературе описаны и случаи выздоровления, и фаза реактивации, наступающая через 25 лет, и, конечно, печальный исход – цирроз и рак. В какую из трех групп получится попасть, иногда зависит от пациента, учитывая, что в настоящее время существует лекарство – синтетический интерферон.
Гепатит, связанный с генетикой и иммунным ответом
Аутоиммунный гепатит, возникающий у женщин в 8 раз чаще, чем у мужчин, отличается быстрым прогрессированием с переходом в портальную гипертензию, почечную недостаточность, цирроз и заканчивается гибелью больного. В соответствии с международной классификацией, аутоиммунный гепатит может иметь место при отсутствии переливаний крови, поражения печени алкоголем, токсическими ядами, лекарственными веществами.

Причиной аутоиммунного поражения печени считают генетический фактор. Выявлены положительные ассоциативные связи заболевания с антигенами главного комплекса гистосовместимости (лейкоцитарная система HLA), в частности, HLA-В 8 , который признан антигеном гипериммунореактивности. Однако многие могут иметь предрасположенность, но далеко не все заболевают. Провоцировать аутоиммунное поражение печеночной паренхимы могут некоторые лекарственные препараты (например, интерферон), а также вирусы:
- Эпштейн-Барра;
- Кори;
- Герпеса 1 и 6 типов;
- Гепатитов А, В, С.
Следует заметить, что около 35% пациентов, которых настиг АИГ, уже имели другие аутоиммунные заболевания.
Подавляющее большинство случаев аутоиммунного гепатита начинается как острый воспалительный процесс (слабость, потеря аппетита, значительно выраженная желтуха, потемнение мочи). Через несколько месяцев начинают формироваться признаки аутоиммунного характера.
Иногда АИТ развивается постепенно с преобладанием симптомов астеновегетативных расстройств, недомоганием, тяжестью в области печени, незначительной желтушностью, редко начало проявляется значительным повышением температуры и признаками другой (внепеченочной) патологии.
На развернутую клиническую картину АИГ могут указывать следующие проявления:
- Выраженное недомогание, потеря работоспособности;
- Тяжесть и боль на стороне печени;
- Тошнота;
- Кожные реакции (капиллярит, телеангиэктазии, пурпура и др.)
- Зуд кожных покровов;
- Лимфаденопатия;
- Желтуха (непостоянная);
- Гепатомегалия (увеличение печени);
- Спленомегалия (увеличение селезенки);
- У женщин – отсутствие месячных (аменорея);
- У мужчин – увеличение молочных желез (гинекомастия);
- Системные проявления (полиартрит),
Нередко АИГ является спутником других заболеваний: сахарного диабета, болезней крови, сердца и почек, патологических процессов, локализованных в органах пищеварительной системы. Словом, аутоиммунный – он и есть аутоиммунный и может проявиться при любой, далеко не печеночной патологии.
Любая печень «не любит» алкоголь…
Алкогольный гепатит (АГ) можно рассматривать, как одну из форм токсического гепатита, ибо причина у них одна – негативное влияние на печень раздражающих веществ, губительно влияющих на гепатоциты. Для гепатита алкогольного происхождения характерны все типичные признаки воспаления печени, которые, однако, могут проходить в резко прогрессирующей острой форме или иметь персистирующее хроническое течение.

Чаще всего начало острого процесса сопровождается признаками:
- Интоксикации: тошнотой, рвотой, диареей, отвращением к еде;
- Потери веса;
- Желтухи без зуда или с зудом из-за накопления желчных кислот при холестатической форме;
- Значительного увеличения печени с ее уплотнением и болезненностью в правом подреберье;
- Тремора;
- Геморрагического синдрома, почечной недостаточности, печеночной энцефалопатии при молниеносной форме. Гепаторенальный синдром и печеночная кома могут стать причиной смерти больного.
Иногда при остром течении алкогольного гепатита наблюдается значительное повышение температуры тела, возможны кровотечения и присоединение бактериальных инфекций, вызывающих воспалительные процессы дыхательных и мочевыводящих путей, желудочно-кишечного тракта и др.
Хроническое персистирование АГ – малосимптомное и нередко обратимое, если человек сумеет вовремя остановиться. В противном случае хроническая форма переходит в прогрессирующую с трансформацией в цирроз.
… И другие токсические вещества
 Для развития острого токсического гепатита достаточно однократного приема небольшой дозы ядовитого субстрата
, обладающего гепатотропными свойствами, или большого количества менее агрессивных по отношению к печени веществ, например, алкоголя. Острое токсическое воспаление печени заявляет о себе значительным ее увеличением и болезненностью в правом подреберье. Многие люди ошибочно считают, что болит сам орган, однако это не так. Боли обусловлены растяжением капсулы печени за счет увеличения ее размеров.
Для развития острого токсического гепатита достаточно однократного приема небольшой дозы ядовитого субстрата
, обладающего гепатотропными свойствами, или большого количества менее агрессивных по отношению к печени веществ, например, алкоголя. Острое токсическое воспаление печени заявляет о себе значительным ее увеличением и болезненностью в правом подреберье. Многие люди ошибочно считают, что болит сам орган, однако это не так. Боли обусловлены растяжением капсулы печени за счет увеличения ее размеров.
При токсическом поражении печени характерны симптомы алкогольного гепатита, однако в зависимости от вида ядовитого вещества они могут быть ярче выражены, например:
- Лихорадочное состояние;
- Прогрессирующая желтуха;
- Рвота с примесью крови;
- Носовые и десневые кровотечения, геморрагии на коже из-за повреждения сосудистых стенок токсинами;
- Психические расстройства (возбуждение, заторможенность, дезориентация в пространстве и времени).
Хронический токсический гепатит развивается в течение длительного времени при попадании небольших, но постоянных, доз ядовитых веществ. Если причину токсического воздействия не ликвидировать, то через годы (или только месяцы) можно получить осложнения в виде цирроза печени и печеночной недостаточности .
Маркеры для ранней диагностики. Как в них разобраться?
Маркеры вирусных гепатитов
Многие слышали, что первым делом при диагностике воспалительных заболеваний печени осуществляется исследование на маркеры. Получив бумажку с ответом анализа на гепатиты, пациент не в силах разобраться в аббревиатуре, если не имеет специального образования.

Маркеры вирусных гепатитов определяют с помощью и , воспалительные процессы не вирусного происхождения диагностируют другими методами, не исключая ИФА. Кроме этих методов, проводят биохимические тесты, гистологический анализ (на основе биопсийного материала печени) и инструментальные исследования.
Однако следует вернуться к маркерам:
- Антиген инфекционного гепатита А можно определить лишь в инкубационном периоде и только в кале. В фазу клинических проявлений начинают вырабатываются и в крови появляются иммуноглобулины класса М (IgM). Синтезирующиеся несколько позже ВГА-IgG свидетельствуют о выздоровлении и формировании пожизненного иммунитета, который данные иммуноглобулины и будут обеспечивать;
- Наличие или отсутствие возбудителя вирусного гепатита В определяют по выявляемом с незапамятных времен (правда, не современными методами) «австралийскому антигену» — HBsAg (поверхностный антиген) и антигенов внутренней оболочки – HBcAg и HBeAg, которые стало возможным идентифицировать только с приходом в лабораторную диагностику ИФА и ПЦР. HBcAg в сыворотке крови не обнаруживается, его определяют с помощью антител (анти-НВс). Для подтверждения диагноза ВГВ и наблюдения за течением хронического процесса и за эффективностью лечения целесообразно использовать ПЦР-диагностику (обнаружение ДНК ВГВ). О выздоровлении пациента свидетельствует циркуляция специфических антител (анти-НВ s , суммарных анти-НВС, анти-НВе) в сыворотке его крови при отсутствии самого антигена HBsAg ;
- Диагностика С-гепатита без выявления РНК вируса (ПЦР) затруднительна. Антитела IgG, появившись на начальном этапе, продолжают циркулировать всю жизнь. На острый период и фазу реактивации указывают иммуноглобулины класса М (IgM ), титр которых нарастает. Наиболее достоверным критерием диагностики, мониторинга и контроля над лечением гепатита С является определение РНК вируса методом ПЦР.
- Основным маркером диагностики гепатита D (дельта-инфекция) считаются иммуноглобулины класса G (анти-ВГD-IgG), которые сохраняются на протяжении всей жизни. Кроме этого, для уточнения моноинфекции, супер (ассоциация с ВГВ) или коинфекции проводится анализ, выявляемый иммуноглобулины класса М, которые при суперинфекции остаются навсегда, а при коинфекции – уходят приблизительно через полгода;
- Главным лабораторным исследованием гепатита G является определение вирусной РНК с помощью ПЦР. В России выявить антитела к НGV помогают специально разработанные ИФА-наборы, способные найти иммуноглобулины к оболочечному белку Е2, который является составляющей возбудителя (анти- НGV Е2).
Маркеры гепатитов невирусной этиологии
Диагностика АИГ основана на выявлении серологических маркеров (антител):

Кроме этого, при диагностике используется определение биохимических показателей: белковых фракций (гипергаммаглобулинемия), печеночных ферментов (значительная активность трансаминаз), а также исследование гистологических материала печени (биопсия).
В зависимости от вида и соотношения маркеров различают типы АИГ:
- Первый чаще проявляется у подростков или в юношеском возрасте либо «ждет» до 50-ти;
- Второй чаще всего поражает детский возраст, обладает высокой активностью и резистентностью к иммуносупрессорам, быстро трансформируется в цирроз;
- Третий тип раньше выделялся в отдельную форму, однако сейчас он в таком ракурсе уже не рассматривается;
- Атипичный АИГ, представляющий перекрестные печеночные синдромы (первичный билиарный цирроз, первичный склерозирующий холангит, хронический гепатит вирусного генеза).
Прямых доказательств алкогольного происхождения поражения печени так и не существует, поэтому нет и специфического анализа на гепатит, связанный с употреблением этанола, однако замечены отдельные факторы, весьма характерные для данной патологии. Например, воздействующий на печеночную паренхиму этиловый спирт, способствует выделению алкогольного гиалина, называемого тельцами Мэллори , что приводит к появлению ультраструктурных изменений гепатоцитов и звездчатых ретикулоэпителиоцитов, свидетельствующих о степени негативного воздействия алкоголя на «многострадальный» орган.
Кроме этого, на алкагольный гепатит указывают некоторые биохимеческие показатели (билирубин, печеночные ферменты, гамма-фракция), однако их значительное повышение свойственно для многих патологических состояний печени при воздействии других токсических ядов.
Выяснение анамнеза, выявление ядовитого вещества, поразившего печень, биохимические тесты и инструментальное исследование являются основными критериями диагностики токсического гепатита .
Можно ли вылечить гепатит?
Лечение гепатита зависит от этиологического фактора, вызвавшего воспалительный процесс в печени. Разумеется, гепатит алкогольного или аутоиммунного происхождения обычно требует лишь симптоматического, дезинтоксикационного и гепатопротекторного лечения.
Вирусные гепатиты А и Е, хоть и инфекционного генеза, но протекают остро и, как правило, не дают хронизации. Человеческий организм в большинстве случаев способен им противостоять, поэтому лечить их не принято, разве что иной раз применяется симптоматическая терапия с целью устранения головной боли, тошноты, рвоты, диареи.

Сложнее обстоят дела с воспалением печени, вызванным вирусами В, С, D. Однако, учитывая, что дельта-инфекция в самостоятельном виде практически не встречается, а облигатно следует за ВГВ, лечить приходится в первую очередь В-гепатит, но увеличенными дозами и удлиненным курсом.
Вылечить гепатит С удается не всегда, хоть шансы на излечение все-таки появились с применением интерферонов-альфа (компонент иммунной защиты от вирусов). Кроме этого, в настоящее время для усиления эффекта от основного лекарства используют комбинированные схемы, предусматривающие сочетания пролонгированных интерферонов с противовирусными лекарственными средствами, например, рибавирином или ламивудином.
Следует заметить, что не каждая иммунная система адекватно реагирует на вмешательство в свою работу иммуномодуляторов, введенных извне, поэтому интерферон, при всех своих достоинствах, может давать нежелательные эффекты. В связи с этим, интерферонотерапия проводится под пристальным наблюдением врача с регулярным лабораторным контролем над поведением вируса в организме. Если удается полностью элиминировать вирус, то, можно считать это победой над ним. Неполное выведение, но прекращение репликации возбудителя – тоже неплохой результат, позволяющий «усыпить бдительность врага» и на долгие годы оттянуть вероятность перехода гепатита в цирроз или гепатоцеллюлярную карциному.
Как предупредить гепатит?
Выражение «Болезнь легче предупредить, чем лечить» давно стало избитым, но не забытым, поскольку многие неприятности действительно можно обойти, если не пренебрегать мерами профилактики. Что касается вирусных гепатитов, то особая осторожность и здесь лишней не будет. Соблюдение правил личной гигиены, использование специфических средств защиты при контакте с кровью (перчатки, напальчники, презерватив) в иных случаях вполне способны стать препятствием на пути передачи инфекции.

Медицинские работники в борьбе с гепатитами специально разрабатывают планы мероприятий и следуют их каждому пункту. Таким образом, с целью предупреждения заболеваемости гепатитами и передачи ВИЧ-инфекции, а также снижения риска профессионального заражения, сан-эпидслужба рекомендует придерживаться определенных правил профилактики:
- Предупреждать «шприцевой гепатит», распространенный среди лиц, употребляющих наркотики. С этой целью организовывать пункты бесплатной выдачи шприцев;
- Препятствовать любой возможности передачи вирусов при гемотрансфузиях (организация ПЦР-лабораторий на станциях переливания и карантинного хранения препаратов и компонентов, полученных из донорской крови, в условиях ультранизких температур);
- Снижать к максимуму вероятность профессионального заражения, используя все доступные средства индивидуальной защиты и выполняя требования органов сан-эпиднадзора;
- Особенное внимание уделять отделениям повышенного риска заражения (гемодиализ, например).
Не следует забывать и о мерах предосторожности при половом акте с инфицированным человеком. Вероятность передачи половым путем вируса гепатита С ничтожно мала, однако для ВГВ она значительно возрастает, особенно, в случаях, связанных с присутствием крови, например, месячные у женщин или травма половых органов у одного из партнеров. Если уж без секса обойтись никак нельзя, то, по крайней мере, хотя бы о презервативе не нужно забывать.
Выше вероятность заразиться и в острой фазе заболевания, когда концентрация вируса особенно высока, поэтому на такой период лучше бы вообще воздержаться от сексуальных отношений. В остальном – люди-носители живут обычной жизнью, рожают детей, помня о своей особенности, и обязательно предупреждают врачей (скорой помощи, стоматолога, при постановке на учет в женской консультации и в других ситуациях, требующих повышенного внимания) о том, что входят в группу риска в отношении гепатитов.
Повышение невосприимчивости к гепатитам
К профилактике гепатитов относят и проведение вакцинации против вирусной инфекции. К сожалению, вакцина против гепатита С еще не разработана, но имеющиеся вакцины против гепатита А и В значительно снизили заболеваемость данными видами.

Вакцина против гепатита А вводится детям 6-7 лет (обычно перед поступлением в школу). Однократное использование обеспечивает иммунитет на год-полтора, ревакцинация (повторная прививка) удлиняет срок защиты до 20 лет и более.
Вакцину против ВГВ вводят новорожденным малышам еще в роддоме в обязательном порядке, для детей, которым по каким-либо причинам не была сделана прививка, или для взрослых людей каких-то возрастных ограничений не существует. Для обеспечения полноценного иммунного ответа проводится трехкратное введение вакцины в течение нескольких месяцев. Вакцина разработана на основе поверхностного («австралийского») антигена HBs.
Печень – орган нежный
Лечить гепатит самостоятельно, значит, брать всю ответственность за исход воспалительного процесса в таком важном органе на себя, поэтому в остром периоде или при хроническом течении любые свои действия лучше согласовать с врачом. Ведь любому понятно: если остаточные явления алкогольного или токсического гепатита могут нивелировать народные средства, то с разгулом вируса в острой фазе (имеется в виду ВГВ и ВГС) они вряд ли справятся. Печень – орган нежный, хоть и терпеливый, поэтому лечение в домашних условиях должно быть обдуманным и разумным.
Гепатит А, например, ничего не требует кроме соблюдения диеты, которая необходима, в общем-то, в острой фазе любого воспалительного процесса. Питание должно быть максимально щадящим, поскольку печень все пропускает через себя. В больнице диету называют пятым столом (№5), который соблюдается и дома до полугода после острого периода.

При хроническом гепатите, конечно, предлагать строгое соблюдение диеты годами нецелесообразно, однако правильным будет напомнить пациенту, что лишний раз раздражать орган все же не следует. Желательно постараться употреблять продукты в вареном виде, исключить жареное, жирное, маринованное, ограничить соленое и сладкое. Крепкие бульоны, крепкие и некрепкие алкогольные и газированные напитки печень также не приемлет.
Могут ли спасти народные средства?
Народные средства в иных случаях помогают печени справиться с навалившейся на нее нагрузкой, поднять естественный иммунитет, укрепить организм. Однако вылечить гепатит они не могут , поэтому заниматься самодеятельностью, лечить воспаление печени без врача вряд ли будет правильно, ведь каждый из видов имеет свои особенности, которые нужно учитывать в борьбе с ним.
«Слепое» зондирование
Часто сам лечащий врач, выписывая реконвалесцента из больницы, рекомендует ему несложные домашние процедуры. Например – «слепое» зондирование, которое делается натощак в утренние часы. Пациент выпивает 2 куриных желтка, выбросив белки или используя их для других целей, через 5 минут все это запивает стаканом минеральной воды без газа (или чистой из-под крана) и укладывается на правый бочок, положив под него теплую грелку. Процедура длиться час. Не следует удивляться, если после нее человек побежит в туалет, чтобы отдать все ненужное. Некоторые вместо желтков используют сернокислую магнезию, однако — это солевое слабительное, которое не всегда дает такой комфорт кишечнику, как, скажем, яйца.

Хрен?
Да, некоторые в качестве лечения используют мелко натертый хрен (4 ст. ложки), разведя его стаканом молока. Пить смесь сразу не рекомендуется, поэтому ее сначала нагревают (почти до кипения, но не кипятят), оставляют на 15 минут, чтобы в растворе произошла реакция. Употребляют лекарство несколько раз в день. Понятно, что такое средство придется готовить каждый день, если человек хорошо переносит такой продукт, как хрен.
Сода с лимоном
Говорят, что таким же образом некоторые худеют. Но все-таки у нас другая цель – лечить болезнь. Выжимают сок одного лимона и заливают им чайную ложку пищевой соды. Через пять минут сода погасится и лекарство готово. Пьют 3 дня три раза в день, затем 3 дня отдыхают и лечение повторяют вновь. Не беремся судить о механизме действия лекарства, но народ так делает.
Травы: шалфей, мята, расторопша
Некоторые говорят, что известная в таких случаях расторопша, которая помогает не только при гепатитах, но и при циррозе, абсолютно неэффективна в отношении гепатита С, зато взамен народ предлагает другие рецепты:

- 1 столовая ложка перечной мяты;
- Пол-литра кипятка;
- Настаивается сутки;
- Процеживается;
- Употребляется на протяжении дня.
Или другой рецепт:
- Шалфей – столовая ложка;
- 200 — 250 граммов кипятка;
- Столовая ложка натурального меда;
- Мед растворяют в шалфее с водой и настаивают в течение часа;
- Выпить смесь следует на голодный желудок.
Однако далеко не все придерживаются подобной точки зрения в отношения расторопши и предлагают рецепт, помогающий при всех воспалительных заболеваниях печени, в том числе, и при С-гепатите:
- Свежее растение (корень, стебель, листья, цветки) измельчают;
- Ставят в духовку на четверть часа для подсушивания;
- Вынимают из духовки, раскладывают на бумагу и помещают в темное место, чтобы процесс сушки довести до конца;
- Отбирают 2 столовые ложки сухого продукта;
- Добавляют пол-литра кипятка;
- Настаивают 8-12 часов (лучше ночью);
- Пьют 3 раза в день по 50 мл 40 дней;
- Устраивают перерыв на две недели и повторяют лечение.
Видео: вирусные гепатиты в «Школе доктора Комаровского»
– диффузное воспаление печеночной ткани вследствие токсического, инфекционного или аутоиммунного процесса. Общая симптоматика – тяжесть и боли в правом подреберье с иррадиацией под правую лопатку, тошнота, сухость и чувство горечи во рту, отсутствие аппетита, отрыжка. В тяжелых случаях – желтуха, потеря веса, сыпь на коже. Исходом гепатита может быть хроническая форма, печеночная кома, цирроз и рак печени. Диагностика гепатитов включает исследование биохимических проб крови, УЗИ печени, гепатохолецистосцинтиографию, пункционную биопсию. Лечение основывается на соблюдении диеты, приеме гепатопротекторов, проведении дезинтоксикации, специфической этиотропной и патогенетической терапии.
Симптомы гепатита
 Течение и симптоматика гепатита зависит от степени поражения печеночной ткани. От этого же зависит и тяжесть заболевания. Легкие формы острого гепатита могут протекать бессимптомно и, зачастую, перетекать в хроническую форму, если заболевание не будет выявлено случайным образом при профилактическом обследовании.
Течение и симптоматика гепатита зависит от степени поражения печеночной ткани. От этого же зависит и тяжесть заболевания. Легкие формы острого гепатита могут протекать бессимптомно и, зачастую, перетекать в хроническую форму, если заболевание не будет выявлено случайным образом при профилактическом обследовании.
При более тяжелом течении симптоматика может быть выражена, быстро нарастать сочетаться с общей интоксикацией организма, лихорадкой , токсическим поражением органов и систем.
Как для острого гепатита, так и для обострения хронической формы болезни обычна желтушность кожных покровов и склер характерного шафранного оттенка, но заболевание может протекать и без выраженной желтухи. Однако обнаружить незначительную степень пожелтения склер, а так же выявить желтушность слизистой верхнего неба можно и при легкой форме гепатита. Моча темнеет, при выраженных нарушениях синтеза желчных кислот кал теряет цвет, становится беловато-глинистым.
Больные могут отмечать такие симптомы, как кожный зуд, возникновение на коже красных точек – петехий, брадикардию , невротические симптомы .
При пальпации печень умеренно увеличена, незначительно болезненна. Так же может отмечаться увеличение селезенки.
Хронический гепатит характеризуется постепенным развитием следующих клинических синдромов:
- астеновегетативный (слабость, повышенная утомляемость, расстройства сна , психическая лабильность, головные боли) – обусловлен интоксикацией организма в связи с нарастающей печеночной недостаточностью;
- диспепсический (тошнота, иногда - рвота, понижение аппетита, метеоризм, поносы , чередующиеся с запорами , отрыжка горечью, неприятный привкус во рту) связан с нарушениями пищеварения в связи с недостаточностью выработки печенью необходимых для пищеварения ферментов и желчных кислот);
- болевой синдром (боль постоянного, ноющего характера локализуется в правом подреберье, усиливается при физических нагрузках и после резких нарушений диеты) – может отсутствовать или выражаться в умеренном ощущении тяжести в эпигастрии;
- субфебрилитет (умеренное повышение температуры до 37,3 – 37,5 градусов может держаться по нескольку недель);
- стойкое покраснение ладоней (пальмарная эритема), телеангиэктазии (сосудистые звездочки на коже) на шее, лице, плечах;
- геморрагический (петехии, склонность к образованию синяков и кровоподтеков, носовые , геморроидальные, маточные кровотечения) связан с понижением свертываемости крови вследствие недостаточного синтеза факторов свертываемости в клетках печени;
- желтуха (пожелтение кожных покровов и слизистых – как следствие повышения уровня билирубина в крови, что в свою очередь связано с нарушением утилизации его в печени);
- гепатомегалия – увеличение печени, может быть сочетана с спленомегалией .
Диагностика гепатитов
 Диагностика гепатитов осуществляется на основании наличия симптоматики, данных физикального осмотра гастроэнтеролога или терапевта , функциональных и лабораторных исследований.
Диагностика гепатитов осуществляется на основании наличия симптоматики, данных физикального осмотра гастроэнтеролога или терапевта , функциональных и лабораторных исследований.
Лабораторные исследования включают: биохимические пробы печени , определение билирубинемии, снижения активности сывороточных ферментов, повышение уровня гамма-альбуминов, при понижении содержания альбумина ; также отмечают снижение показателей содержания протромбина , факторов свертываемости VII и V, фибриногена . Наблюдается изменение показателей тимоловой и сулемовой проб.
Лечение гепатита
Лечение острого гепатита
Лечение обязательно проводится в стационаре. Кроме того:
- прописывается диета №5А, полупостельный режим (при тяжелом течении – постельный);
- при всех формах гепатита противопоказан алкоголь и гепатотоксичные лекарственные средства;
- производится интенсивная дезинтоксикационная инфузионная терапия, чтобы компенсировать эту функцию печени;
- назначают гепатопротективные препараты (эссенциальные фосфолипиды, силимарин, экстракт расторопши пятнистой);
- назначают ежедневную высокую клизму;
- производят коррекцию обмена – препараты калия, кальция и марганца, витаминные комплексы.
Вирусные гепатиты лечат в специализированных отделениях инфекционных больниц, токсические – в отделениях, специализирующихся на отравлениях. При инфекционных гепатитах производят санацию очага распространения инфекции. Противовирусные и иммуномодулирующие средства пока недостаточно широко применяются в терапии острых форм гепатитов.
Хорошие результаты по улучшению общего состояния при выраженной гипоксии дает кислородотерапия, оксигенобаротерапия . Если присутствуют признаки геморрагического диатеза , назначают витамин К (викасол) внутривенно.
Лечение хронического гепатита
Больным хроническим гепатитом также назначается лечебная диетотерапия (диета №5А в стадии обострения и диета №5 вне обострения), необходим полный отказ от употребления алкоголя, снижение физических нагрузок. В период обострения необходимо стационарное лечение в отделении гастроэнтерологии .
Фармакологическая терапия включает в себя базисную терапию препаратами-гепатопротекторами, назначение препаратов, нормализующих пищеварительные и обменные процессы, биологические препараты для коррекции бактериальной флоры кишечника.
Гепатопротективная терапия осуществляется препаратами, способствующими регенерации и защите печеночной ткани (силимарин, эссенциальные фосфолипиды, тетраоксифлавонол, калия оротат), назначается курсами по 2-3 месяца с полугодичным перерывами. В терапевтические курсы включают поливитаминные комплексы, ферментные препараты (панкреатин), пробиотики.
В качестве дезинтоксикационных мер применяют инфузию 5%-го раствора глюкозы с добавлением витамина С. Для дезинтоксикации кишечной среды назначают энтеросорбенты (активированный уголь, лигнин гидролизный, микроцеллулоза).
Противовирусную терапию назначают при диагностировании вирусных гепатитов В , С, D. При лечении аутоиммунного гепатита применяют кортикостероиды и иммунодепрессанты. Лечение проводят при постоянном мониторинге биохимических проб крови (активность трансфераз, билирубин крови, функциональные пробы).
Профилактика и прогноз при гепатите
Первичная профилактика вирусных гепатитов – соблюдение гигиенических предписаний, осуществление санитарно-эпидемических мер, санитарный надзор над предприятиями, могущими стать очагом распространения инфекции, вакцинация . Профилактикой других форм гепатитов является избегание действия гепатотравмирующих факторов – алкоголя, лекарственных средств, токсических веществ.
Вторичная профилактика хронического гепатита заключается в соблюдении диеты, режима, врачебных рекомендаций, регулярном прохождении обследования, контроле клинических показателей крови. Больным рекомендовано регулярное санаторно-курортное лечение, водолечение .
Прогноз при своевременном диагностировании и лечении острого гепатита, как правило, благоприятен и ведет к выздоровлению. Острые алкогольные и токсические гепатиты заканчиваются летально в 3-10 % случаев, часто тяжелое течение связано с ослаблением организма другими заболеваниями. При развитии хронического гепатита прогноз зависит от полноценности и своевременности терапевтических мер, соблюдения диеты и щадящего режима.
Неблагоприятное течение гепатита может осложниться циррозом печени и печеночной недостаточностью , при которой весьма вероятен летальный исход. Другими распространенными осложнениями хронических гепатитов являются обменные нарушения, анемия и нарушения свертываемости, сахарный диабет , злокачественные новообразования (рак печени).
Острый гепатит – это серьезное заболевание паренхимы печени, при котором под воздействием различных факторов нарушается функционирование органа. Болезнь поражает людей всех возрастных групп, а течение и осложнения зависят от причины, которая вызвала развитие гепатита. Проявляется болезнь желтушным окрасом кожи, слабостью и другими признаками, о которых рассказано далее.
Чаще всего возникает заболевание в результате поражения организма вирусами. Острый вирусный гепатит может быть вызван вирусами гепатита A, B, C, D и Е. Причиной также может быть вирус герпеса, вирус Эпштейна-Барр, цитомегаловирусы, энтеровирусы, кишечные инфекции, отравления и многое другое. Самыми распространенными возбудителями болезни считаются вирусы гепатита А и Е. Они попадают в организм через ротовую полость, именно по этой причине гепатит называют «болезнью грязных рук».
Основные причины развития заболевания
Острое воспаление печени поражает ежегодно сотни тысяч россиян. Заболевание имеет различные причины и бессимптомное начало, поэтому лечение часто несвоевременно. Большинство людей с острым гепатитом выздоравливают в течение месяца или двух. Тем не менее в некоторых случаях воспаление печени сохраняется в течение многих недель или даже лет и приводит к печеночной недостаточности.
Во всем мире наиболее частой причиной острого гепатита является инфицирование любым из указанных выше типов вирусов. До конца 1980-х годов было изучено только два вируса гепатита – А и B. Немного позже ученые выявили еще три вируса – С, D и E. Как предполагают специалисты, им предстоит открыть еще не один вирус.

Способы заражения гепатитами
К препаратам, которые способны привести к развитию болезни можно отнести:
К химическим веществам, которые способны спровоцировать развитие болезни, можно отнести:
- хлороформ;
- мышьяк;
- свинец;
- этанол (алкоголь);
- фосфорорганические вещества (ФОС);
- нафталин;
- четыреххлористый углерод;
- тринитротолуол.
Такие грибы, как мухоморы и сморчки, алкалоидные растения (например, табак, махорка, дурман) опасны для организма, ведь они могут также вызвать воспалительные процессы в паренхиме печени. Также некоторые виды лечения (например, лучевая терапия), переливание крови, которая несовместима с реципиентом, введение внутривенно некоторых сывороток и вакцин может привести к развитию гепатита.
Специалистам известны случаи заболевания гепатитом ишемического происхождения. Также острый вирусный гепатит возможен при клонархозе, сальмонеллезе, сифилисе, бруцеллезе, малярии, сепсисе, амебиазе, пневмонии и даже при гриппе.
Иногда воспаление печени развивается во время беременности, хотя причина до конца не изучена.
Каковы самые распространенные симптомы?
Острый вирусный гепатит может протекать практически незаметно для больного или напоминать симптомы самого обычного гриппа, причем, в легкой форме. Когда заболевание носит тяжелый характер, исход может варьироваться от почечной недостаточности (такой гепатит называют молниеносным) до смерти.

Стадии заболевания гепатитом Б
Мгновенное развитие симптомов приводит к тому, что печень не успевает очищать кровь от токсичных веществ, поэтому с током крови эти вещества попадают в головной мозг и поражают его. По этой причине так важно своевременно обратиться к специалистам и начать лечение.
Тяжесть симптомов и скорость восстановления значительно варьируется в зависимости от конкретного вируса и причины, которая поспособствовала развитию болезни.
Если заболевание произошло из-за вирусной инфекции, время от заражения до появления симптомов может составлять от 1 до 6 недель (это для гепатита А) и до 6 месяцев для гепатита B. Некоторые люди, которые не имеют каких-либо симптомов, могут стать носителями вируса.
Если симптомы выявляются, они первоначально могут включать в себя:

В некоторых случаях через несколько дней после того, как первоначальные симптомы проявились, можно заметить, что белки глаз и кожа век приобретают желтый оттенок (состояние, известное как желтуха). Лечение при таких проявлениях должно начаться моментально. Часто начальные симптомы становятся слабее после появления желтухи. В это время фекалии могут стать бледнее, чем обычно, может присутствовать зуд. Острый гепатит может вызвать боли в суставах, что принесет дискомфорт и нарушит нормальное передвижение.
 Тяжелое течение заболевания может привести к печеночной недостаточности, вызывая спутанность сознания, судороги, а иногда и кому. Печеночная недостаточность является относительно распространенным проявлением после передозировки болеутоляющего препарата Ацетаминофен. Гепатит А и С часто вызывают очень слабые симптомы или их проявления вообще могут быть незамеченными. Острый гепатит В и Е проявляются тяжелыми симптомами. Могут разрушаться суставы, на коже могут появляться красные зудящие волдыри, как при крапивнице.
Тяжелое течение заболевания может привести к печеночной недостаточности, вызывая спутанность сознания, судороги, а иногда и кому. Печеночная недостаточность является относительно распространенным проявлением после передозировки болеутоляющего препарата Ацетаминофен. Гепатит А и С часто вызывают очень слабые симптомы или их проявления вообще могут быть незамеченными. Острый гепатит В и Е проявляются тяжелыми симптомами. Могут разрушаться суставы, на коже могут появляться красные зудящие волдыри, как при крапивнице.
Как правило, после 3-10 дней моча становится темной и развивается желтуха. Оба эти симптома возникают из-за билирубина, который накапливается в крови. Билирубин является основным пигментом желчи и вырабатывается печенью. Большинство симптомов обычно исчезают по истечении 2 недель, и люди чувствуют себя лучше, даже при том, что проявление желтухи может ухудшиться. Желтуха при болезни Боткина обычно достигает максимума вначале второй недели развития воспаления печени.



Люди с острым вирусным гепатитом обычно восстанавливаются от 4 до 8 недель, даже без лечения. Тем не менее люди, инфицированные вирусом гепатита С, могут стать его носителями.
Больные, инфицированные вирусом гепатита В, менее подвержены превращению в переносчиков заболевания. Важно знать, что носители не имеют никаких симптомов, но они заражены и могут передавать вирус другим людям. У носителей может развиться хроническое состояние поражения печени, даже если болезнь никак не дает о себе знать. У таких людей в конечном итоге развивается цирроз или рак печени.
Диагностика и терапия болезни
Перед тем как назначить лечение, специалисты должны подтвердить свои предположения. Врачи могут подозревать о развитии острого вирусного гепатита на основе симптомов. Во время физического обследования врач давит на живот выше печени. Болезненные ощущения и увеличенный размер органа подтвердят болезнь.
 Анализы крови нужны будут, чтобы определить, насколько хорошо печень функционирует и подвергается ли она повреждениям. Печень, например, также часто увеличена у алкоголиков, поэтому именно показатели анализа мочи смогут подтвердить или опровергнуть состояние пациента.
Анализы крови нужны будут, чтобы определить, насколько хорошо печень функционирует и подвергается ли она повреждениям. Печень, например, также часто увеличена у алкоголиков, поэтому именно показатели анализа мочи смогут подтвердить или опровергнуть состояние пациента.
Также врач возьмет анализы крови для того, чтобы определить, какой вирус гепатита вызывает инфекцию. Эти тесты могут обнаружить части вирусов или специфических антител, вырабатываемых организмом для борьбы с вирусами. Анализы крови, вероятно, будут неоднократны для того, чтобы помочь контролировать процесс выздоровления.
Если диагноз установить сложно, нужна будет биопсия (образец ткани печени, который удаляется иглой и исследуется под электронным микроскопом). Если острый вирусный гепатит был обнаружен простыми методами диагностики, тогда идентифицируется причина. Чтобы определить причину, врач обычно спрашивает о деятельности пациента, вредных привычках, приеме лекарств.
 Для большинства людей нет никакого специального лечения в случае легкой формы острого гепатита, и таким пациентам, как правило, советуют больше отдыхать. В период улучшения показаны короткие пешие прогулки на свежем воздухе, постепенно увеличивая времяпрепровождения на улице. Первое время пациенты не имеют повышенного аппетита – это регулирующий механизм организма. Больной не должен вынужденно принимать пищу. Аппетит вернется, но постепенно. Меню должно состоять приблизительно из 70 % углеводов, 10-20 % жиров и 10 % белков, с общей калорийностью 2000 ккал / день.
Для большинства людей нет никакого специального лечения в случае легкой формы острого гепатита, и таким пациентам, как правило, советуют больше отдыхать. В период улучшения показаны короткие пешие прогулки на свежем воздухе, постепенно увеличивая времяпрепровождения на улице. Первое время пациенты не имеют повышенного аппетита – это регулирующий механизм организма. Больной не должен вынужденно принимать пищу. Аппетит вернется, но постепенно. Меню должно состоять приблизительно из 70 % углеводов, 10-20 % жиров и 10 % белков, с общей калорийностью 2000 ккал / день.
Проконсультируйтесь с врачом, прежде чем принимать какие-либо лекарства (даже лекарственные травы), например, такие как анальгетики, поскольку существует риск развития побочных эффектов. Врач может подкорректировать дозу препарата.
Если у вас обнаружили острый вирусный гепатит, тогда необходимо принять меры предосторожности, чтобы предотвратить распространение болезни.
Больной во время заболевания должен забыть о спиртных напитках как минимум на 3 месяца. Если причина была связана с алкоголем, тогда придется отказаться от спиртного навсегда. Не требуется и жесткой диеты или витаминных добавок. Большинство людей могут вернуться на работу после того, как пройдут симптомы желтухи, даже если анализы диагностики по поводу функции печени не вполне нормальны.
Отзыв нашей читательницы Светланы Литвиновой
Я не привыкла доверять всякой информации, но решила проверить и заказала упаковку. Изменения я заметила уже через неделю: постоянные боли, тяжесть и покалывания в печени мучившие меня до этого - отступили, а через 2 недели пропали совсем. Улучшился настроение, снова появилось желание жить и радоваться жизни! Попробуйте и вы, а если кому интересно, то ниже ссылка на статью.
 В современной медицине при остром гепатите специалисты применяют противовирусные и глюкокортикостероидные препараты. Не забывайте, чтобы не произошло осложнений, лечение должно быть предпринято сразу после проявления признаков.
В современной медицине при остром гепатите специалисты применяют противовирусные и глюкокортикостероидные препараты. Не забывайте, чтобы не произошло осложнений, лечение должно быть предпринято сразу после проявления признаков.
Если гепатит В вызывает крайне тяжелое состояние (молниеносный гепатит), врач назначает противовирусные препараты. Тем не менее в некоторых случаях трансплантация печени является наиболее эффективным методом лечения и может быть единственной надеждой на выживание, особенно для взрослых.
Какие могут быть прогнозы?
Большинство больных чувствуют себя лучше после 4-6 недель, а лечение может принести полное восстановление, которое происходит через 3 месяца. Тем не менее для некоторых людей с гепатитом восстановление сопровождается серией рецидивов в течение нескольких месяцев. У некоторых больных может развиваться хронический гепатит.![]() Люди с острым гепатитом, который вызван инфекцией, как правило, выздоравливают полностью, как только инфекцию убивает организм или назначенные препараты. Восстановление после острого гепатита вследствие чрезмерного употребления алкоголя, наркотиков или других токсинов зависит от степени повреждения печени. Вещества, которое вызывает острый гепатит, следует в будущем избегать.
Люди с острым гепатитом, который вызван инфекцией, как правило, выздоравливают полностью, как только инфекцию убивает организм или назначенные препараты. Восстановление после острого гепатита вследствие чрезмерного употребления алкоголя, наркотиков или других токсинов зависит от степени повреждения печени. Вещества, которое вызывает острый гепатит, следует в будущем избегать.
В тех редких случаях, когда болезнь прогрессирует и приводит к печеночной недостаточности, может понадобиться пересадка печени.
Можно ли предотвратить заболевание?
Заражение гепатитом А и Е может быть предотвращено правильной личной гигиеной. Риски инфицирования гепатитами В, С и D могут быть уменьшены путем тщательной обработки медицинского и косметологического инструмента и предохранения презервативами во время секса.
Инфицирование одним вирусом гепатита обеспечивает будущий иммунитет против этого вируса, но не против любого другого типа вируса.
В России с 2002 года Минздрав установил обязательную вакцинацию от гепатита В детей, в том числе и новорожденных. Родителям следует учесть, что своевременная прививка малышу обеспечит здоровье ребенку и крепкий иммунитет против вируса.
 Стоит отметить, что вакциной посредством инъекции в мышцу можно предотвратить только гепатит А, В, Е. Как и в большинстве случаев, для того чтобы вакцина достигла полного эффекта в организме, нужно подождать несколько недель, поскольку иммунная система постепенно создает антитела против конкретного вируса.
Стоит отметить, что вакциной посредством инъекции в мышцу можно предотвратить только гепатит А, В, Е. Как и в большинстве случаев, для того чтобы вакцина достигла полного эффекта в организме, нужно подождать несколько недель, поскольку иммунная система постепенно создает антитела против конкретного вируса.
Для предотвращения могут быть приняты такие профилактические меры:
- Мытье рук перед приготовлением и употреблением пищи.
- Одноразовое использование игл.
- Индивидуальное использование зубных щеток, бритв и других предметов личной гигиены.
- Безопасный секс.
- Ограничение числа половых партнеров
Донорская кровь вряд ли будет опасна для заражения, так как ее экранируют. Тем не менее врачи помогают уменьшить риск гепатита, вызвав проверенного донора для переливания крови только тогда, когда это необходимо. Для того, чтобы избежать передачи заболевания при переливании крови, банки доноров регулярно проверяют.
Берегите свое здоровье, ведь его не купишь ни за какие деньги!
Вам все еще кажется, что ВОССТАНОВИТЬ ПЕЧЕНЬ невозможно?
Судя по тому, что вы сейчас читаете эти строки - победа в борьбе с заболеваниями печени пока не на вашей стороне...
И вы уже думали о хирургическом вмешательстве и применении токсичных препаратов, которые рекламируют? Оно и понятно, ведь игнорирования болей и тяжести в печени, может привести к тяжелым последствиям. Тошнота и рвота, желтоватый или сероватый оттенок кожи, горечь во рту, потемнение цвета мочи и диарея... Все эти симптомы знакомы вам не понаслышке.
Но возможно правильнее лечить не следствие, а причину? Прочитайте историю Алевтины Третьяковой, о том как она не только справилась с болезнью печени, но и восстановила ее....



